-
- ひざ関節
- スポーツ医療
膝に水が溜まったような感覚や膝の腫れに悩まされている方も多いのではないでしょうか。 膝に水が溜まると歩行時の痛みや不快感が生じ、日常生活に大きな支障をきたします。 この記事では、膝に水が溜まる主な原因や初期症状、水を抜く方法から根本的な治し方まで詳しく解説します。 膝の水で悩まれている方は、ぜひ最後まで読んで適切な対処法を見つけましょう。 また、現在リペアセルクリニックでは手術を伴わない膝の疾患に対する治療法「再生医療」に関する情報をLINEで発信しております。 簡易オンライン診断も実施しているので、ぜひご登録ください。 膝に水が溜まるとは? 膝に水が溜まるとは、怪我や体重の増加など様々な原因により、滑膜という組織から分泌されている関節液が過剰に分泌されている状態のことです。 痛みや腫れなどの初期症状が出る場合があります。 この関節液は、健康な人でも膝関節に通常1~3ml程度ありますが、炎症などを起こした場合、30ml以上溜まることもあります。 炎症が起こった場合、関節液の分泌と吸収のバランスが崩れることにより、膝に水が溜まる状態となります。 膝に水が溜まる原因 膝に水が溜まる原因は、膝関節にある軟骨や滑膜組織の損傷による炎症です。 原因となる主な疾患は、以下の通りです。 変形性膝関節症 半月板損傷や靭帯損傷 関節リウマチや感染症 膝に水が溜まる原因を正しく理解して、適切な治療法を選択しましょう。 変形性膝関節症 変形性膝関節症は、膝関節の軟骨が徐々にすり減っていく疾患です。 変形性膝関節症による軟骨の摩耗によって骨同士の摩擦が生じ、炎症が発生することで膝に水が溜まる原因となります。 加齢によって軟骨が摩耗しやすくなる中高年に多く見られ、日常的な膝の痛みや腫れを引き起こします。 半月板損傷や靭帯損傷 膝に水が溜まる原因として、半月板損傷や靭帯損傷をきっかけとした炎症が考えられます。 半月板は膝関節にある軟骨で、クッションの役割を持つ部位です。半月板損傷や靭帯損傷は激しいスポーツや日常生活の急な動きなどによって起こる可能性があります。 半月板損傷が起こると膝が腫れて、過剰に分泌された関節液が膝に溜まることがあります。 関節リウマチや感染症 関節リウマチは自己免疫の異常によって関節が慢性的に炎症を起こし、滑膜が充血して腫れあがることで過剰に関節液が分泌されます。 進行すると関節の変形を伴うリスクがあります。 また、怪我や膝関節の注射などにより細菌やウイルスが関節内に侵入し、急性の痛みや腫れが発生する感染性関節炎も原因の一つです。 虫歯菌が血管に入って膝まで運ばれる血行性感染も含まれます。 膝に水が溜まるときの初期症状 歩行時や曲げ伸ばしによる膝の痛み 膝周辺の熱感や腫れ 膝周辺の違和感 これらの症状を早期に認識することで、適切な治療を受けることができます。 歩行時や曲げ伸ばしによる膝の痛み 膝に水が溜まると、歩行時や階段の上り下りなど膝を曲げ伸ばしする際に痛みを感じます。 歩行時の膝の痛み 階段の上り下りでの痛み 膝の曲げ伸ばし時の痛み 正座や立ち上がり時の痛み 炎症が起こると滑膜組織から過剰に関節液が分泌されるほか、サラサラした水のような関節液になります。 サラサラの関節液では膝関節の負荷を軽減できず、骨と骨がぶつかるため、歩行時や膝の曲げ伸ばしの際に痛みが生じるのです。 膝周辺の熱感や腫れ 炎症が起きている状態では、膝関節の周囲が熱を持ち腫れることがあります。 膝が熱っぽく感じる 膝周辺が腫れている 膝の周りがブヨブヨしている 見た目で膝の腫れが分かる スポーツで怪我をした場合、傷や内出血だけでなく膝の腫れにも注意が必要です。 軟骨や滑膜組織が損傷し、膝に水が溜まっている可能性も視野に入れて早めに受診してください。 膝周辺の違和感 明確な症状がなくても、膝の周辺に違和感を感じるケースもあります。 膝が重たく感じる 膝に何かが入っているような感覚 膝を曲げ伸ばししづらい 膝がこわばる これらの違和感が特徴的です。関節液が過剰に溜まることで、膝関節の正常な動きが制限されて引き起こされます。 膝に水が溜まったときの対処法と流れ 膝に水が溜まったときは、主に以下の対処法を行います。 ①膝の水を抜く ②検査で原因を特定する ③原因を改善する治療を行う 自分で対処するのは難しいため、医療機関を受診して対応してもらいましょう。 ①膝の水を抜く 膝に水が溜まった場合、まず注射器を使って関節液を抜く処置を行います。 これは関節穿刺(かんせつせんし)と呼ばれる処置で、膝の痛みや腫れを一時的に和らげることができます。 処置は比較的簡単で、局所麻酔をした後に注射器で関節液を吸引します。 処置時間は数分程度で、即座に膝の張りや痛みが軽減されます。 ただし、水を抜くだけでは根本的な解決にはならず、原因を治療しなければ再び水が溜まる可能性があります。 ②検査で原因を特定する 膝の水を抜いた後は、なぜ水が溜まったのかを特定するための検査を行います。 主な検査方法は以下の通りです。 検査方法 検査内容 レントゲン検査 骨の変形や関節の隙間を確認 MRI検査 軟骨、半月板、靭帯の損傷を詳しく観察 関節液検査 抜いた関節液の性状や細菌の有無を調べる 血液検査 炎症反応やリウマチ因子を確認 これらの検査により、変形性膝関節症、半月板損傷、関節リウマチ、感染症など、水が溜まる原因を特定できます。 ③原因を改善する治療を行う 検査で原因が特定されたら、その原因に応じた根本的な治療を開始します。 原因によって治療法は大きく異なるため、適切な診断に基づいた治療選択が重要です。 軽度の場合は薬物療法やリハビリテーションなどの保存療法から開始し、症状が改善しない場合は手術療法や再生医療などの選択肢を検討します。 原因を治療せずに水抜きだけを繰り返すと、膝の状態がさらに悪化する可能性があるため、根本的な治療が不可欠です。 膝に水が溜まる原因の治し方 膝に水が溜まった場合の治療は、症状の原因や程度に応じて選択します。 治療法 内容 保存療法 消炎鎮痛剤の投薬や膝周辺のリハビリ 手術療法 関節の修復や人工関節置換 再生医療 PRPや幹細胞を活用し、軟骨や組織の再生を促進 軽度の場合は保存的治療が基本となりますが、症状が改善しない場合は他の治療が必要です。 保存療法 膝に水が溜まった場合、まずは薬物療法やリハビリテーションなどの保存療法から開始することが一般的です。 治療法 内容 薬物療法 消炎鎮痛剤の内服、ヒアルロン酸注射、ステロイド注射 物理療法 安静、圧迫、挙上(RICE療法)、温熱療法 リハビリテーション 膝周辺の筋力強化、柔軟性向上、歩行訓練 専門の理学療法士による指導のもと、膝周辺の筋力や柔軟性を強化することにより、再発を防止することが目的です。 手術療法 重度の変形性膝関節症や半月板・靭帯の損傷、リウマチを発症している場合などは、手術療法を行う場合があります。 疾患 手術方法 変形性膝関節症 人工膝関節置換術、骨切り術、関節鏡視下手術 半月板損傷 半月板縫合術、半月板切除術 膝の靭帯損傷 靭帯再建術、靭帯縫合術 リウマチ性関節炎 人工膝関節置換術、滑膜切除術 いずれも保存療法などによって改善が見られない場合に適用されるケースがほとんどです。手術を回避するためにも早めに医療機関を受診し、適切な治療を受けましょう。 再生医療 膝に水が溜まる症状では、PRPや幹細胞を利用した再生医療が治療の選択肢となります。 治療法 内容 PRP療法 患者さまの血液から抽出した血小板の濃縮液を用いて行う治療 幹細胞療法 患者さまの脂肪から幹細胞を採取・培養し、患部に投与する治療 再生医療は患者さま自身の血液や細胞を利用するため、副作用のリスクが少ないのが特徴です。 以下のページでは、実際に当院で再生医療の治療を受け、改善した患者さまの症例を紹介しているため、併せて参考にしてください。 >再生医療による膝関節の症例はこちら 膝に水が溜まることについてよくある質問 膝に水が溜まる原因に関するよくある質問を5つ紹介します。 膝に水が溜まるのを自分で治す方法は? 太り過ぎは膝に水が溜まる原因になる? 膝に溜まった水は自然に消える? 膝の水を抜くストレッチはある? 膝に水が溜まるのを予防する方法は? 気になる疑問を解消して、症状の改善に向けた行動をとりましょう。 膝に水が溜まるのを自分で治す方法は? 軽度の腫れであれば、安静にして膝への負担を減らすと改善するケースがあります。 具体的には、膝を高く上げて横になる、冷却パックで冷やす、過度な運動を控えるなどの方法が有効です。 ただし、原因によっては医師の診断と治療が必要です。 とくに感染症やリウマチ、関節の損傷が疑われる場合は、薬物治療やリハビリが欠かせません。 症状が続く場合は、専門医に相談しましょう。 太り過ぎは膝に水が溜まる原因になる? 太り過ぎは体重過多によって膝への負担が大きくなるため、膝に水が溜まる原因になります。 体重が増えると膝関節にかかる負担が増し、軟骨や関節に過剰な圧力がかかるためです。 圧力がかかると軟骨の摩耗や炎症を引き起こし、膝に水が溜まる原因になります。 また、肥満は変形性膝関節症のリスクを高めます。体重管理を行い、膝への負担を減らしましょう。 膝に溜まった水は自然に消える? 軽度の炎症による一時的な水の蓄積であれば、安静にすることで自然に消えることがあります。 しかし、慢性的な疾患や重度の損傷が原因の場合は、自然治癒は期待できません。 水が溜まる原因を治療しなければ、水を抜いても再び溜まってしまいます。 症状が長期間続く場合や繰り返し水が溜まる場合は、必ず医療機関を受診して根本的な治療を受けることが重要です。 膝の水を抜くストレッチはある? ストレッチで直接水を抜くことはできませんが、膝周辺の筋肉をほぐし血流を改善することで症状の緩和が期待できます。 太もも前面のストレッチ 太もも後面のストレッチ ふくらはぎのストレッチ 膝の軽い曲げ伸ばし運動 ただし、痛みが強い場合や腫れがひどい場合は、ストレッチを行わず医療機関を受診してください。 無理な運動は症状を悪化させる可能性があります。 膝に水が溜まるのを予防する方法は? 適正な体重維持と膝周辺の筋力強化が最も効果的な予防法です。 適正体重の維持 太ももの筋力強化 運動前の十分なウォーミングアップ 運動後のクールダウンとストレッチ 正しい姿勢の維持 膝に負担をかける動作の回避 また、長時間のデスクワークで同じ姿勢を保つと血行不良になり、膝関節に悪影響を及ぼすため、定期的に姿勢を変更することも大切です。 日常生活での膝への負担を意識し、予防に取り組みましょう。 膝に水が溜まる原因の治療には再生医療をご検討ください 膝に水が溜まる原因は膝への過剰な負担や変形性膝関節症、細菌やウイルス性の関節炎など多くの原因があります。 症状として歩行時の痛みや熱感、腫れなどが現れ、日常生活に大きな支障をきたします。 治療法は症状の原因や程度によって異なり、保存療法や手術療法に加えて、再生医療という選択肢もあります。 再生医療は、患者さま自身の血液や幹細胞を利用するため、副作用のリスクが少ないのが特徴です。 膝に水が溜まる症状でお悩みの方は、ぜひ当院「リペアセルクリニック」にご相談ください。
2019.12.16 -
- ひざ関節
- 変形性膝関節症
- 再生治療
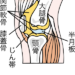
「介護職は変形性膝関節症になりやすい?」 「仕事中の膝の痛みは、変形性膝関節症?」 介護職はやりがいのある仕事な一方で、体を使う仕事が多いためさまざまな部分に痛みが出る可能性があります。 例えば、膝の痛みを抱える介護職の方の中には、膝関節の軟骨がすり減る『変形性膝関節症』を発症しているケースも少なくありません。 本記事では、膝の痛みを引き起こす変形性膝関節症に介護職が多い理由や治療法について詳しく解説します。 また、従来の治療では、すり減った関節軟骨は元に戻せないとされていましたが、近年では再生医療によって改善の可能性があります。 再生医療は、患者さまの細胞や血液を用いて自然治癒力を高めることで、すり減った関節軟骨の再生・修復を促す治療法です。 以下のページでは、当院の再生医療で変形性膝関節症による痛みが改善した症例を紹介していますので、ぜひ参考にしてください。 >>両膝の痛みが消失して趣味を続けられた患者さまの症例(60代女性) 当院リペアセルクリニックでは、再生医療の治療法や適応症例について無料カウンセリングを実施していますので、ぜひご相談ください。 介護職に多い変形性膝関節症とは? 変形性膝関節症とは、膝の軟骨がすり減ることで起こる痛みを伴う疾患で、長時間の立ち仕事や中腰姿勢が多い介護職では発症リスクが高いことが知られています。 膝関節は、「大腿骨」「脛骨」「膝蓋骨」で構成されており、軟骨がクッションの役割を果たしています。 軟骨が膝の負荷の軽減や関節の滑らかな動きに役立っているのです。 しかし、加齢や肥満、過度の負荷によって軟骨がすり減ると膝への負荷が大きくなり痛みが生じます。軟骨がすり減るために骨同士がぶつかるようになり、膝関節の変形につながります。 なぜ介護職に変形性膝関節症が多いのか? 介護職に変形性膝関節症が多い理由は、利用者の介助時に必要な中腰姿勢や膝の曲げ伸ばしによる関節への負担にあります。 日常的な介助動作で膝に負担がかかり続けることで、膝の軟骨が徐々に摩耗し、変形性膝関節症を引き起こすリスクが高まる傾向にあります。 この症状は日頃の膝の使い方によって少しずつ進行していくため、予防や対策が重要です。 介護職は膝関節に負担がかかる職業 介護職は利用者の体を抱えたり、中腰の姿勢になったりと膝への負担の大きい仕事をしています。 とくに以下の動作は膝に負担がかかりやすいため、注意が必要です。 【介護職で膝に負担がかかりやすい動作】 離床介助の際に利用者の体を抱える 入浴や排泄の介助の際に中腰になる 介護職は仕事中に膝の曲げ伸ばしをする機会が多く、膝関節への過度な負荷から若くても変形性膝関節症になるリスクがあります。 変形性膝関節症の症状 変形性膝関節症とは日々の動作で膝関節の軟骨がすり減り、膝に痛みが現れる病気です。 主な症状は、以下の通りです。 【変形性膝関節症の主な症状】 初期症状|膝が曲げにくい、鈍い痛みがある 中期症状|膝の腫れが見られ、階段の上り下りやしゃがみが困難になる 末期症状|曲げる、歩くなどの日常生活が難しくなる 膝の痛みにお悩みの方は、自分がどの段階なのか確認してみましょう。 初期の段階では、歩き始めや立ち上がるときなど動き始めに痛みが生じます。痛みが軽い場合もあり、膝を動かさなければ痛みがないので症状を見逃してしまいがちです。 進行していくと階段の上り下りで痛みが出たり、膝が腫れたり水が溜まったりします。さらに症状が進むと安静にしていても痛みが出てきてしまいます。 日常生活が難しくなるほど悪化する前に、早めに医療機関を受診しましょう。 介護職が悩む変形性膝関節症の治療法とは 膝に痛みを抱えながら介護の仕事を続けることは、大きな負担となるため、適切な治療を受けることが大切です。 本章では、変形性膝関節症の治療法について紹介します。 薬物療法 注射療法 サポーター(装具療法) 手術療法 それぞれの治療法と特徴について詳しく見ていきましょう。 薬物療法 症状が軽度~中等度であれば、痛み止めや湿布薬など薬を使って炎症を和らげます。 急な腫れには冷湿布、慢性的な痛みには温湿布が効果的です。 注射療法 注射は変形性膝関節症の初期から治療が可能で、症状によって2種類を使い分けます。 具体的な注射の種類は、以下の通りです。 【変形性膝関節症の治療として使用される注射】 ヒアルロン酸|痛みに応じて定期的に投与し、膝関節の摩耗を防ぐ。 ステロイド|強い炎症の反応や痛みを抑えられるが打てる回数に限りがある。 どちらも膝関節に注射して炎症を抑える働きがあります。 サポーター(装具療法) サポーターは、膝周辺の筋肉や靭帯を支えて動きを制限することで、膝の痛みを和らげる効果が期待できます。変形性膝関節症の症状がある場合は、日常生活や仕事で膝にかかる負担を減らし、症状の悪化を防ぐのに有効です。 サポーターは症状が軽度の方から使用できますが、着用しても膝の痛みが強い場合は医療機関の受診を検討してみましょう。 手術療法 変形性膝関節症が進行し、薬物療法やサポーターで改善が見られない場合は、手術による治療が考えられます。 手術内容としては、変形した骨や軟骨の一部を取り除く骨切り術や、人工関節を膝に埋め込む人工膝関節置換術などが代表的です。 膝が痛む際の対処法 介護職の方が変形性膝関節症によって膝が痛む場合は、痛みが治まるまで安静にすることを優先しましょう。 痛くない範囲で仕事をしたり、日常生活を送ったりするのは問題ありません。 また、痛み始めはアイシングも痛みの緩和に有効な場合があるので、氷や保冷剤を入れたビニール袋をタオルに包んで1日3回、15分程度膝に当てましょう。 アイシングすることで炎症を抑え、腫れや痛みが落ち着く効果が期待できます。 変形性膝関節症の治療に再生医療という選択もある【休養がとれない介護職の方必見!】 変形性膝関節症に対して薬物療法や注射で効果が実感できず、手術を避けたい方に「再生医療」が注目されています。 再生医療は、患者さまの細胞や血液を用いて自然治癒力を高めることで、すり減った関節軟骨の再生・修復を促す治療法です。 主な強みは、以下の通りです。 すり減った軟骨を改善し、根本的な治療につながる 手術不要で長い期間仕事を休む必要がない 手術や人工関節を避けられる 早期回復が期待できるので早く仕事に復帰できる 「根本的に治したいけど手術は避けたい」という方は、膝の痛みを根本から解決できる可能性のある再生医療をご検討ください。 当院リペアセルクリニックでは、再生医療の治療法や適応症例について無料カウンセリングを実施しています。 介護職に多い変形性膝関節症のまとめ 介護職の方が悩む膝の痛みの原因として多いのが、変形性膝関節症です。 軽度の症状であれば痛み止めの内服や湿布薬で対処できますが、症状が進行すると強い痛みが生じて、介護の仕事が困難になります。 そんな変形性膝関節症の治療法として、再生医療が注目されています。 薬やサポーターなどでの対処が難しく、膝の痛みに悩んでいる方には、再生医療による治療も選択肢の一つです。 再生医療は、患者さまの細胞や血液を用いて自然治癒力を高めることで、すり減った関節軟骨の再生・修復を促す治療法です。 当院リペアセルクリニックでは、再生医療の治療法や適応症例について無料カウンセリングを実施しています。 治療についての疑問や気になる点があれば、ぜひご相談ください。
2019.11.27 -
- ひざ関節
- 再生治療
介護の仕事で膝の痛みに悩んでいませんか? 利用者の移乗介助や中腰での作業は、知らず知らずのうちに膝に大きな負担をかけています。 こうした身体的負荷が蓄積し、変形性膝関節症や半月板損傷といった痛みに繋がりやすいのが介護職の現実です。 この記事では、介護の仕事で膝が痛む原因や対処法と治療法について解説しています。 もう痛みを我慢せず、快適に働き続けるためのヒントを見つけ、あなたの膝の健康を守りましょう。 リペアセルクリニックの公式LINEでは、膝の痛みに対する改善が期待できる再生医療の症例を公開中です。 介護職で膝の痛みに悩まされている方は、ぜひ再生医療の詳細をご確認ください。 介護の仕事で膝が痛むのはなぜ?その原因は? 介護職で膝を痛める原因は、以下の通りです。 利用者の体重移動 中腰での作業 不適切な動作の繰り返し 休息不足 これらの原因が複合的に絡み合うことで、膝への負担が蓄積し、慢性的な痛みや変形性膝関節症に繋がります。 日々の業務のなかでこれらの負担を軽減することが、膝の健康を守る上で非常に重要となります。 利用者の体重移動 介護の仕事で膝が痛む主な原因は、利用者の体重移動です。 利用者を抱えたり、車椅子に移乗させたりする際に、無理な体勢で中腰になったり、腰を落とさずに膝だけで持ち上げようとしたりすることで、膝関節の軟骨や靭帯に大きな負担がかかります。 この動作を繰り返すことが、慢性的な膝の痛みに繋がります。 中腰での作業 介護の仕事では中腰での作業が避けられず、これが膝の痛みの大きな原因となります。 介護職は利用者の体位変換・オムツ・交換清掃など、多くの場面で中腰の姿勢が求められます。 この姿勢は太ももの筋肉に大きな負担をかけ、それが膝関節にも直接的な影響を及ぼします。 特に、腰をかがめて膝だけで体を支えるような不自然な姿勢は、膝への圧力を格段に増大させます。 こうした動作が一日を通して繰り返されることで、膝の軟骨や靭帯へのダメージが蓄積し、やがて炎症や痛みに繋がってしまいます。 不適切な動作の繰り返し 介護職における膝の痛みの原因の1つは、不適切な動作の繰り返しにあります。 利用者の体を持ち上げたり、移動させたりする際、腰を落とさずに膝だけで持ち上げようとする動作や、体をひねりながら無理な姿勢で力を入れる動作は、膝関節に強いストレスをかけます。 初めは軽い違和感でも、疲労が抜けないまま無理な動作を続けることで、炎症が起き、慢性的な痛みに発展してしまいます。 休息不足 介護職における膝の痛みの背景には、休息不足という現実があります。 多忙な業務の中で、十分な休息時間を確保できないと、膝周りの筋肉や関節の疲労が回復しきれません。 疲労が蓄積した状態では、筋肉が硬くなり、関節への負担が増大します。 また疲労は集中力の低下にも繋がり、正しい介助方法が疎かになりがちです。 本来なら回復するはずのわずかなダメージも、休息不足によって修復されずに蓄積し、慢性的な膝の痛みや炎症へと進行してしまうのです。 介護職に多い膝痛の種類 介護職に多い膝痛の種類は、以下の通りです。 変形性膝関節症 半月板損傷 腸脛靭帯炎 これらの膝痛は、介護職特有の身体的負担が原因で発症・悪化しやすい傾向にあります。 早期発見と適切な対処が、痛みの軽減と症状の悪化を防ぐ鍵です。 変形性膝関節症 変形性膝関節症は、加齢や膝への過度な負担が原因で、膝の軟骨がすり減り、骨が変形していく病気です。 初期には立ち上がりや歩き始めに違和感や軽い痛みを感じますが、進行すると膝の曲げ伸ばしが困難になったり、安静時にも痛むようになったりします。 特に介護職のように膝に負担がかかる仕事をしている人は発症しやすく、放置すると生活の質が著しく低下する恐れがあります。 症状を自覚したら、早期に専門医の診察を受けることが重要です。 半月板損傷 半月板損傷は、膝関節のクッションである軟骨が傷つくことで起こります。 介護職では、中腰での作業や利用者の移乗介助などで膝をひねったり、過度な負担をかけたりすることで発症リスクが高まります。 主な症状は、膝の曲げ伸ばし時の痛みや引っかかり感、カクッと音が鳴るロッキング現象です。 放置すると炎症や痛みが悪化し、日常生活に支障をきたすため、早期に専門医へ相談しましょう。 腸脛靭帯炎 腸脛靭帯炎は、太ももの外側にある靭帯が、膝の外側で炎症を起こす疾患です。 主な症状は、膝の外側の痛みで、安静にしていると治まりますが、再び動き始めると痛みが強くなる特徴があります。 変形性膝関節症と半月板損傷とともに、介護職がなりやすい症状の1つです。 放置すると慢性化するため、日頃からストレッチや筋力強化を行い、予防することが重要です。 介護職の膝の痛みに対する対処法 介護職の膝の痛みに対する対処法として、以下が挙げられます。 保存療法による処置 膝サポーターの活用 ストレッチの実行 これらの対処法を組み合わせることで、痛みを緩和させ、症状の悪化を防ぐことができます。 しかし、痛みが続く場合は専門医に相談し、適切な診断と治療を受けましょう。 保存療法による処置 保存療法は、手術をせずに膝の痛みを改善する治療法です。 内服薬や湿布で炎症と痛みを抑え、温熱療法などで血行を促進します。 また、理学療法士の指導のもと、膝周りの筋力強化やストレッチを行い、関節の安定性を高めます。 これらの処置で痛みをコントロールし、症状の進行を遅らせます。 膝サポーターの活用 膝サポーターは、膝関節を安定させ、介護の仕事による膝への負担を軽減するのに役立ちます。 移乗介助や中腰での作業時に着用することで、膝にかかる圧力を分散させ、痛みの悪化を防ぐ効果が期待できます。 ただし、長期間の使いすぎは、かえって膝周りの筋肉を弱らせてしまう可能性があるため注意が必要してください。 サポーターに頼りすぎるのではなく、日頃からストレッチや筋力強化も並行して行い、総合的な膝のケアを心がけましょう。 ストレッチの実行 膝の痛みを予防・軽減するには、日々のストレッチが非常に重要です。 介護の仕事で酷使される太ももの筋肉やふくらはぎが硬くなると、膝関節への負担が増大します。 毎日こまめにストレッチを行い、筋肉の柔軟性を保つことで、関節の動きがスムーズになり、膝にかかるストレスを減らすことができます。 特に仕事終わりや入浴後など、体が温まっている時に行うと効果的です。 変形性膝関節症は介護職に多い!治療法は? 介護職に多い変形性膝関節症の治療方法は、以下の通りです。 薬物療法 物理療法 リハビリ 注射療法 装具療法 手術療法 これらの治療法は、症状の進行度や個人の状態に合わせて選択されます。 長期的に働き続けるためには、医師と相談しながら最適な方法を見つけることが重要になります。 薬物療法 薬物療法は、変形性膝関節症の痛みを和らげるための治療法です。 非ステロイド性抗炎症薬などの内服薬で炎症と痛みを抑え、湿布や塗り薬などの外用薬で患部に直接アプローチします。 これらの薬は、介護の仕事による痛みを一時的に緩和し、日常生活や業務を楽にする効果が期待できます。 ただし、あくまで対症療法であり根本的な治療ではないため、リハビリなど他の治療と併用することが大切です。 物理療法 物理療法は、熱や電気など物理的な力を用いて、変形性膝関節症の痛みを和らげる治療法です。 温熱療法では膝を温めて血行を促進し、筋肉の緊張をほぐします。 また低周波治療では、電気刺激によって痛みの伝達を抑制し痛みの軽減を図ります。 これらの治療は、痛みや炎症を抑えるだけでなく、関節の動きをスムーズにし、リハビリの効果を高める役割も果たします。 リハビリ リハビリは膝の痛みを根本的に改善し、再発を防ぐ上で非常に重要です。 膝のリハビリでは理学療法士の指導のもと、膝関節を支える太ももやお尻の筋肉を強化する運動、関節の柔軟性を高めるストレッチを集中的に行います。 継続的なリハビリは、痛みの軽減だけでなく、膝の安定性を高め介護職として長く活躍するための基盤となります。 注射療法 注射療法は、膝関節に直接薬を注入して痛みを和らげる治療法です。 代表的なのは関節の滑りを良くし、クッションの役割を果たすヒアルロン酸注射で、痛みの軽減効果が期待できます。 また、炎症が強い場合はステロイド注射を行うこともあります。 注射療法は即効性があり、一時的に痛みを抑えることで、仕事やリハビリを継続しやすくなるメリットがあります。 ただし根本治療ではないため、医師と相談しながら他の治療と併用することが大切です。 装具療法 装具療法は、膝サポーターやインソールなどを使い、膝の負担を軽減する治療法です。 膝サポーターは関節の安定性を高め、介護業務による膝への圧力を分散させます。 またインソールは靴の中敷きを調整し、歩行時の重心を変化させることで、痛む部分への負担を減らす効果が期待できます。 装具を適切に使うことで痛みを和らげ、膝の変形進行を遅らせることに繋がります。 手術療法 変形性膝関節症の手術方法は、以下の2つに分かれます。 手術方法 具体的な内容 高位脛骨骨切り術 ・脛の骨の一部を切り、膝の負担を外側に移動させる 人工膝関節置換術 ・損傷した膝関節を金属やプラスチック製の人工関節に置き換える 手術療法は保存療法で効果が見られない場合に検討される、根本的な治療法です。 膝の骨を削って負担を分散させる高位脛骨骨切り術は、比較的若く、内側の軟骨のみがすり減っている場合に行われます。 痛みが重度で広範囲にわたる場合は、人工の関節に置き換える人工膝関節置換術が選択されます。 どちらも大きな手術ですが、痛みを解消し安定した歩行を取り戻せる可能性があります。 介護職による膝の痛みには再生医療という選択肢 膝の痛みに悩まされている介護職の方におすすめなのが、再生医療です。 膝の痛みに対する治療法は数多くあるものの、手術療法以外は根本的な治療方法とは言えません。 また手術療法も時間を取られるため、忙しい介護職の方には不向きと言えるでしょう。 再生医療は自身の体が持つ「治る力」を最大限に引き出すことを目的とした治療法で、根本的な改善が期待できます。 主なものとしてPRP療法があり、患者さん自身の血液から抽出した多血小板血漿(PRP)を膝関節に注入することで、豊富に含まれる成長因子が損傷した軟骨や組織の修復、炎症の抑制を促します。 また、幹細胞治療も有力な選択肢です。 自身の脂肪などから採取した幹細胞を膝関節に注入することで、細胞そのものが損傷部位の修復機能を高め、新たな組織の再生を促します。 これらの再生医療は、大がかりな手術を避けたい方や、できるだけ早く職場復帰を目指したい介護職の方にとって大きなメリットがあります。 リペアセルクリニックでは、患者様一人ひとりの症状とニーズに合わせた最適な再生医療を提供し、痛みのない快適な生活をサポートしています。 再生医療について気になる方は、当院のメール相談・オンライン診療にてご相談ください。 介護職の方が膝の痛みを再生医療で改善するメリット 介護職の方が膝の痛みを再生医療で改善するメリットは、以下の通りです。 日帰りで治療ができる 早期の仕事復帰が期待できる 進行を遅らせる効果が期待できる これらのメリットは、忙しい介護職の方がキャリアを中断せずに膝の健康を取り戻すために重要です。 痛みの根本的な改善を目指す再生医療は、長期的に活躍するための有効な選択肢となるでしょう。 日帰りで治療ができる 日帰り治療は、多忙な介護職の方にとって大きなメリットとなります。 再生医療は入院の必要がなく、クリニックでの短い処置で済みます。 これにより、仕事を長期間休むことなく治療を受けられるため、職場復帰への不安を軽減できます。 また、自身のスケジュールに合わせて治療を進められるため、仕事と治療の両立が可能です。 介護の現場で働きながら膝の痛みを改善したい方にとって、非常に有効な選択肢と言えるでしょう。 早期の仕事復帰が期待できる 再生医療の大きなメリットは、早期の仕事復帰が期待できる点にあります。 外科手術と異なり入院や長期のリハビリ期間を必要とせず、日帰りでの治療が可能です。 これにより、仕事を長期間休む必要がなく、治療を受けながらでも比較的スムーズに職場へ戻ることができます。 キャリアを中断せずに働き続けたい方にとって、再生医療は非常に有効な選択肢となるでしょう。 進行を遅らせる効果が期待できる 再生医療のメリットとして、膝の変形や痛みの進行を遅らせる効果が期待できる点が挙げられます。 痛み止めや湿布は一時的な痛みの緩和が目的ですが、再生医療は損傷した軟骨や組織そのものの修復を促すことで、病気の根本的な改善を目指します。 これにより膝関節の機能が維持され、痛みが定着するのを防ぎ、将来的に手術を回避できる可能性が高まります。 介護職による膝の痛みは再生医療で軽減できる! 介護の仕事による膝の痛みは、再生医療で軽減が可能です。 膝の痛みを再生医療で改善するメリットは、以下の通り。 日帰りで治療ができる 早期の仕事復帰が期待できる 進行を遅らせる効果が期待できる この治療法は、自身の治癒力を活用して膝の健康を守り、今後の生活の質を向上させることを目指します。 つらい膝の痛みから解放され、介護職としての仕事を続けながら、快適な毎日を送るための有効な選択肢となるでしょう。 リペアセルクリニックでは、患者様一人ひとりの症状に合わせた再生医療を提供し、あなたの膝の健康と活動的な生活を全力でサポートします。 当院の再生医療を詳しく知りたい方は、メール相談・オンライン診療にてご相談ください。 また、以下のページでも、膝関節に対する再生医療の症例を公開しているため、併せて参考にしてください。 >再生医療による膝関節の症例はこちら
2019.11.23 -
- ひざ関節
- 再生治療
- PRP治療
膝の内側が痛くて、階段の上り下りや運動時に不快感を感じる鵞足炎。 鵞足炎の痛みにお悩みで「マッサージをすれば楽になるかも」と考える方もいらっしゃいますが、自己流のマッサージは症状を悪化させてしまう可能性があるため注意が必要です。 この記事では、鵞足炎の痛みに対するマッサージの効果と限界、適切な対処法を解説します。 鵞足炎で悩まれている方は、ぜひ最後まで読んで適切な対処法を見つけましょう。 以下のページでは、膝関節に対する再生医療の症例を公開しているため、併せて参考にしてください。 >再生医療による膝関節の症例はこちら また、現在リペアセルクリニックでは「手術せずに鵞足炎の根本的な改善が期待できる」再生医療に関する情報をLINEで発信しております。 鵞足炎にお悩みで再生医療をご検討の際は、ぜひ登録して情報をチェックしてみてください。 鵞足炎の痛みはマッサージで改善する? 鵞足炎(がそくえん)の痛みに対するマッサージは、一時的な効果は期待できますが根本的な治療にはなりません。 マッサージの効果について、以下の2つを解説します。 マッサージの効果と限界 専門家によるマッサージの重要性 注意点も記載しているので、マッサージをする前にご確認ください。 マッサージの効果と限界 マッサージは痛みの緩和につながる場合がありますが、根本的な治療にはなりません。 専門の整体師や理学療法士によるマッサージは、筋肉の緊張をほぐし血流を改善することで、一時的な痛みの軽減効果が期待できます。 ただし、鵞足炎は炎症が起こっている状態のため、適切な方法でない限り症状が悪化する可能性があります。 とくに炎症が強い急性期には、マッサージが刺激となって痛みが増すこともあるため注意が必要です。 専門家によるマッサージの重要性 もしマッサージをする場合は、必ず専門家の指導のもとで行いましょう。 理学療法士や整体師は、鵞足炎の状態を正しく評価し、適切な強さやタイミングでマッサージを行うことができます。 しかし、専門家のマッサージを受けても鵞足炎を発症している原因を取り除けるわけではないため、根本的な原因への対処が重要です。 専門家は一時的な症状の改善だけでなく、再発予防のためのアドバイスもしてくれるので、日々気をつけて生活しましょう。 鵞足炎に対して自己流マッサージをするリスク 鵞足炎によって膝の内側の痛みがあると、自分でマッサージをして少しでも楽にしたいと思うかもしれません。 しかし、自己流のマッサージには、以下のようなリスクがあります。 炎症を悪化させる可能性 不適切な力加減による組織の損傷 骨格の歪みを考慮しない刺激による負担増加 症状の長期化や慢性化 鵞足炎の原因は、激しい運動や準備運動不足だけではありません。 膝周りの筋肉の疲労に加えて、「骨格の歪み」が原因となる場合もあります。 骨格が歪んだ不安定な状態で自己流マッサージをしてしまうと、逆に負担が増して痛みが悪化することが多いのです。 自己判断でマッサージをせず、必ず病院や整体院などで施術を受けるか、専門家からアドバイスをもらうようにしましょう。 鵞足炎の痛みを和らげるマッサージ以外の対処法 鵞足炎の痛みを改善するためには、マッサージ以外にも以下の効果的な対処法があります。 運動を中止して安静にする 痛みが強い時はアイシングする 膝周辺のストレッチやトレーニングを行う 症状の程度や時期に応じて適切な方法を選択しましょう。 運動を中止して安静にする 鵞足炎によって膝の内側に痛みを感じる場合、重要なのは痛みが緩和するまで安静にすることです。 軽症の場合、膝を使う運動を控えることで数週間で炎症が落ち着くことがあります。 しかし、症状が軽いからといって無理に運動を続けると、炎症が長引いたり悪化したりする可能性があります。 とくにスポーツ選手の方は早期復帰を焦りがちですが、適切な休息を取ることが結果的に早期回復につながります。 痛みが強い時はアイシングする 痛みが強い急性期には、アイシングで炎症を抑えることが効果的です。 氷嚢や保冷剤をタオルで包み、痛みのある部分に10〜15分程度当てて冷やしましょう。 アイシングには、以下の効果があります。 炎症反応を抑制する 痛みを和らげる 腫れを軽減する 患部の温度を下げて組織の代謝を抑える ただし、長時間の冷却は血行を悪化させる可能性があるため、時間を守って行いましょう。 また、患部に冷感湿布を使用する場合は、医師に相談して適切なものを処方してもらうことをおすすめします。 膝周辺のストレッチやトレーニングを行う 膝周辺の筋肉の柔軟性を高め、筋力を向上させることで鵞足炎の予防や再発防止が期待できます。 とくに痛みが落ち着いた段階では、適切なストレッチやトレーニングが重要です。 効果的なストレッチとして、内転筋(太ももの内側)と大腿四頭筋(太ももの前側)のストレッチを行いましょう。 ストレッチの種類 方法 内転筋ストレッチ あぐらをかくような姿勢になり、両足の足裏をくっつけます。ゆっくりと無理のない範囲で両膝を床に向けて押します。 大腿四頭筋ストレッチ 両足を伸ばして座り、片足の膝を折り曲げて脛が床につくようにします。そのまま上体を少し後ろに倒します。左右交互に行いましょう。 筋力トレーニングでは、膝を支える筋肉を強化することで関節への負担を軽減できます。 ただし、痛みがある間は無理をせず、症状が改善してから段階的に行うことが大切です。 鵞足炎のマッサージに関するよくある質問 鵞足炎でお悩みの方が疑問に感じるマッサージ方法や自己治療の可能性について解説します。 鵞足炎のマッサージ方法は? 鵞足炎を自分で治す方法はある? これらの正しい知識を身につけて、適切な治療を選択しましょう。 鵞足炎のマッサージ方法は? 鵞足炎のマッサージは、専門家の指導のもとで行うことが重要です。 一般的には、太ももの内側の筋肉を優しくほぐし、血流を改善する方法が用いられます。 ただし、炎症が強い急性期はマッサージを避け、まずは安静にしましょう。 自己流でのマッサージは症状を悪化させるリスクがあるため、理学療法士や整体師などの専門家に相談することをおすすめします。 鵞足炎を自分で治す方法はある? 軽症の鵞足炎であれば、以下の方法で改善することがあります。 痛みのある活動を控えて安静にする 急性期にはアイシングで炎症を抑える 症状が落ち着いたら適切なストレッチを行う 膝サポーターで関節を安定させる ただし、症状が改善しない場合や痛みが強い場合は、必ず医療機関を受診しましょう。 早期の適切な治療が、症状の長期化や慢性化を防ぐために重要です。 鵞足炎のつらい痛みを早く治すなら再生医療も選択肢の一つ 安静やマッサージ、薬物治療を行っても症状が改善しない場合や、何度も鵞足炎を繰り返してしまう場合は、再生医療という治療の選択肢もあります。 再生医療の特徴は、以下のとおりです。 主に幹細胞治療と血液を使用するPRP療法がある 自分の幹細胞・血液を使用するため、副作用のリスクが低い 入院・手術を必要としない 体への負担を抑えて、日常生活やスポーツ活動への影響を減らせるのも大きなメリットです。 繰り返す鵞足炎でお悩みの方は、再生医療専門のリペアセルクリニックへご相談ください。 鵞足炎は自己流のマッサージには要注意!適切な指導を受けることが大切 鵞足炎の痛みに対して、マッサージは一時的な症状の緩和効果は期待できますが、根本的な治療にはなりません。 とくにつらい痛みを和らげる目的で行われる自己流のマッサージは、症状を悪化させるリスクがあるため避けることが重要です。 まずは適切な状態での安静とアイシングで炎症を抑え、症状が落ち着いてから専門家の指導のもとでストレッチやマッサージを行うようにしてください。 膝サポーターの活用も、関節の安定性を高めるために効果的です。 改善が見られない場合や、症状を繰り返してしまう場合は、再生医療という新しい選択肢もあります。 つらい鵞足炎の症状でお悩みの方は、一人で我慢せず専門医に相談することをおすすめします。 適切な治療とケアで、必ず症状の改善を目指しましょう。
2019.10.31 -
- ひざ関節
- 再生治療
再発する鵞足炎に対して「治ったと思ったのに、また痛くなる」「違和感がずっと残っている」とお悩みの方は多いのではないでしょうか。 鵞足炎は、一度炎症が落ち着いても筋肉のバランスや柔軟性が低下していたり、体が歪んでいたりすると再発の原因となります。 本記事では、鵞足炎が再発しやすい原因や再発防止策について解説します。 膝の負担を軽減し、健康を維持するための方法をぜひご覧ください。 鵞足炎の再発を防止したい方は、再生医療による治療も選択肢の一つです。 以下のページでは、膝関節に対する再生医療の症例を公開しているため、ぜひ参考にしてください。 >再生医療による膝関節の症例はこちら また、当院リペアセルクリニックの公式LINEでも、鵞足炎の痛みを手術せずに治療できる再生医療に関する情報を配信しています。 「鵞足炎の再発を防止したい」「早く治したいけど手術は避けたい」とお考えの方は、併せて参考にしてください。 鵞足炎がなかなか治らない・再発しやすい原因 本章では、鵞足炎が再発しやすい原因を紹介します。 筋肉のバランスが悪い 膝周辺の柔軟性が低下している 体が歪んでいる 原因が根本的に改善されていない それぞれの原因について理解し、鵞足炎が再発しないための参考にしてください。 筋肉のバランスが悪い 鵞足炎が再発しやすい原因として、膝周辺の筋肉のバランスが悪いことが挙げられます。 筋力バランスが悪いと一部の筋肉に負荷が集中し、膝への負荷が大きくなることで、鵞足炎の再発リスクが高くなります。 また、膝周辺の筋肉の柔軟性が低下すると筋緊張が高まり、鵞足部への負担が増えて炎症が長引く原因となるので注意が必要です。 日常的に膝周辺の筋力トレーニングやストレッチを行い、筋力強化と柔軟性向上を目指しましょう。 膝周辺の柔軟性が低下している 膝周辺の筋肉が硬くなると鵞足部への負担が蓄積しやすくなり、痛みが長引いたり再発しやすくなったりします。 鵞足炎に関わる筋肉は太ももの筋肉から構成されており、日常生活や運動の中で疲労がたまりやすい部位です。 柔軟性が低下する主な原因は、運動前後のストレッチ不足や痛みが残る段階での無理なトレーニング再開などが挙げられます。 日々のケアや適切なケアを行い、再発リスクの軽減につなげましょう。 体が歪んでいる 鵞足炎が再発しやすい原因として、体の歪みが影響している可能性があります。 体の歪みは、不適切な姿勢など意識できるものと、X脚・O脚、扁平足など元々の骨格的な問題が考えられます。 いずれも膝の内側にストレスがかかりやすく膝の負担になっているため、鵞足炎が再発する原因の一つです。 日常生活の中で姿勢に気を付けたり、クッション性のあるシューズを着用したりして膝の負担を軽減しましょう。 原因が根本的に改善されていない 鵞足炎の原因が根本的に改善されていない場合も、再発しやすい原因となります。 保存療法は、鵞足炎の痛みや症状緩和を目的としており、原因を根本的に改善する治療ではありません。 そのため、完治する前に過度な負担が膝にかかると、鵞足炎が再発する可能性があります。 近年の治療では、手術せずに鵞足炎の根本的な治療を目指せる再生医療も選択肢の一つです。 当院リペアセルクリニックでは、再生医療の治療ガイドブックや症例を配信しているので、合わせてご覧ください。 繰り返す鵞足炎の再発防止策 鵞足炎の再発を防止する対策を紹介します。 ストレッチで筋肉の柔軟性を高める アイシングで炎症を抑制する フォームを見直して膝の負担を軽減する 体重管理を徹底する 以下では、それぞれの対策について詳しく解説します。 ストレッチで筋肉の柔軟性を高める 鵞足炎の再発を防ぐには、膝周りの筋肉の柔軟性を高めることが重要です。 筋肉の柔軟性を高めることで関節の動きをスムーズにし、特定の部位に過度な負荷が集中するのを防げます。 また、ストレッチは血行を促進し、鵞足炎による痛みを軽減する効果が期待できます。 以下の順番で内転筋(太ももの内側の筋肉)のストレッチを行いましょう。 地面にあぐらをかくように座る 痛む方の足を伸ばす 伸ばした足のつま先を内側に倒す 体を前に倒す 伸ばした足先を両手で触り、15秒キープする 上記の動作を繰り返す 膝が曲がらないように注意し、伸ばしている部位を意識してストレッチを行いましょう。 運動前後にストレッチを取り入れることは、筋肉の柔軟性を向上させ、鵞足炎の再発予防に効果的です。 アイシングで炎症を抑制する アイシングには、炎症を抑えて痛みを和らげる効果が期待できます。 やり方は簡単で、氷や保冷剤をタオルで包み、膝の内側を15~20分程度冷やすだけです。 運動後や膝に違和感を感じたときは膝が炎症を引き起こしている可能性があるため、アイシングによるセルフケアを徹底しましょう。 しかし、直接肌に当てないように注意が必要です。 アイシングを運動後の習慣にすれば、鵞足炎の症状が和らぎ、再発予防に役立ちます。 フォームを見直して膝の負担を軽減する 鵞足炎の再発予防には、日常生活や運動時のフォームや姿勢の見直しが欠かせません。 誤ったフォームや偏った動作は膝に過剰な負担をかけ、鵞足炎が再発する原因となります。 とくにジャンプの着地時やランニング中に膝が内側に傾く動作は、鵞足炎を引き起こすリスクを高めてしまいます。 自分の動作を意識して、適切なフォームを身につけることが重要です。 体重管理を徹底する 鵞足炎の再発を防止するためにも、体重管理の徹底が重要です。 肥満状態や急激な体重増加によって立っている時や歩行時の膝の負担が増えると、鵞足炎の再発につながる可能性があります。 そのため、食生活の改善や適度な運動習慣を身につけ、体重の減量を目指しましょう。 体重の減量によって膝への負担を抑えられ、鵞足炎の再発リスクを下げる効果が期待できます。 再発を繰り返す鵞足炎を早く治す方法は?主な治療法 鵞足炎の主な治療法は、以下の通りです。 従来の治療|保存療法 先端医療|再生医療 それぞれの項目について詳しく見ていきましょう。 従来の治療|保存療法 鵞足炎の治療では、炎症を落ち着かせて膝への負担を減らす保存療法が基本です。 主な保存療法の内容は、以下の通りです。 運動を中止し、患部に負担をかけない 氷や保冷剤で患部を冷却し炎症や腫れを抑える 炎症を抑える湿布や塗り薬を使用する 太ももの裏側の筋肉や股関節周囲の筋肉をストレッチして、膝の負担軽減を目指す サポーターやインソールで膝や足の安定性をサポートする 症状が強い場合は患部にステロイドを注射して痛みを和らげる 保存療法は、痛みを和らげ日常生活や運動を続けやすくする上で有効です。 しかし、症状が落ち着いても再発する場合があるため、必要に応じて姿勢改善や筋力トレーニングなどのアプローチと組み合わせることが重要です。 先端医療|再生医療 鵞足炎の再発を繰り返す場合、再生医療という選択肢があります。 再生医療は、患者さま自身の細胞を活用して損傷した組織の修復・再生を促す治療方法です。 膝の患部をサポートしながら再発しにくい状態を目指せます。 再生医療の主な特徴は、以下の通りです。 損傷した鵞足の組織修復を促進する可能性がある 手術や入院が不要 自身の細胞や血液を使うため、副作用や拒絶反応が起きにくい 再発を繰り返して日常生活や運動に支障を感じている方や、再発を予防したい方はぜひ当院「リペアセルクリニック」へご相談ください。 鵞足炎の再発についてよくある質問 鵞足炎の再発についてよくある質問にお答えします。 鵞足炎が再発しやすい理由は? 鵞足炎の再発を自分で治すには? 鵞足炎にサポーターは効果的? 以下の回答を参考に、鵞足炎の再発防止につなげましょう。 鵞足炎が再発しやすい理由は? 鵞足炎が再発しやすい理由は、筋肉の柔軟性やバランスの低下、姿勢不良、筋力不足などが挙げられます。 鵞足炎は症状が落ち着いた後も再発しやすく、膝の痛みや違和感を繰り返すことがあります。 再発を防ぐには、柔軟性向上や筋力強化、フォームの改善など複数の対策を組み合わせるのが重要です。 鵞足炎の再発を自分で治すには? 鵞足炎は、症状が軽い場合や再発を予防したい場合、日常生活の工夫やセルフケアで改善を目指せます。 主な方法は、以下の通りです。 運動前後のストレッチを徹底する アイシングで炎症を軽減する 筋力トレーニングで膝周囲を安定させる 上記のケアを継続して膝への負担を減らし、鵞足炎の再発予防や早期改善につなげましょう。 鵞足炎にサポーターは効果的? 保温性があり締め付けが緩やかなソフトサポーターは、膝まわりの血流を促進し、鵞足炎の慢性的な痛みを和らげる効果が見込めます。 しかし、鵞足炎の痛みを和らげるための膝サポーターはあくまで補助的な役割にすぎません。 症状の改善や再発予防のためには、医療機関での適切な診断と治療を受けましょう。 なかなか治らない鵞足炎の再発防止には適切な治療とリハビリが重要 鵞足炎は、膝の内側にある鵞足部に炎症が生じる疾患で、膝に過度な負担がかかる運動や筋肉の柔軟性不足によって再発しやすいです。 しかし、適切な治療を受け、継続的に正しいケアを行うことで再発リスクを抑えられます。 膝周りの筋肉の柔軟性を高めるためのストレッチや、運動後のアイシング、日常生活や運動時のフォームの見直しは鵞足炎の再発防止の基本といえます。 それぞれを日常の習慣に取り入れ、膝の健康を守りましょう。 また、当院リペアセルクリニックでは、鵞足炎の根本治療につながる可能性がある再生医療をご提供しています。 再生医療について無料カウンセリングを行なっていますので、「鵞足炎を根本的に治したい」とお考えの方は、ぜひご相談ください。
2019.10.27 -
- ひざ関節
- 再生治療
「鵞足炎におすすめのサポーターはある?」 膝用のサポーターは種類が多いため、鵞足炎の痛みに効果的なサポーターがどれか迷ってしまう方も多いのではないでしょうか。 結論、鵞足炎にはソフトタイプのサポーターがおすすめです。 本記事では、鵞足炎におすすめのサポーターの種類や選び方、装着時の注意点などを解説します。 鵞足炎用のサポーターをお探しの方は、ぜひ参考にしてください。 また、鵞足炎の痛みが長引いている方は、先端医療である再生医療による治療も選択肢の一つです。 当院リペアセルクリニックでは、鵞足炎の痛みを手術せずに治療できる再生医療の治療法や症例を無料で配信しています。 「鵞足炎を早く治したい」「現在の治療で期待した効果が出ていない」という方は、ぜひこの機会に再生医療について確認してみてください。 以下のページでは、膝関節に対する再生医療の症例も公開しています。あわせて参考にしてください。 >再生医療による膝関節の症例はこちら 鵞足炎の痛みにおすすめの膝サポーター 鵞足炎の痛みには、保温効果があり圧縮性の低いソフトタイプのサポーターがおすすめです。 膝サポーターにはソフトタイプとハードタイプの2種類がありますが、ソフトタイプのサポーターは膝を保温でき、慢性期において血行促進による痛みの軽減が期待できます。 また、伸縮性があるため動きやすく、長時間着用しても負担になりにくいです。 補強機能があるソフトタイプのサポーターは、膝の安定性を保てるため、歩行や立ち上がりなど日常動作がスムーズに行えます。 しかし、鵞足炎の痛みに対する膝サポーターの装着は、治療の補助的な役割のため、医療機関で適切な治療を受けることが重要です。 鵞足炎に使われるサポーターの種類 鵞足炎に使われるサポーターは、「ソフトサポーター」と「ハードサポーター」の大きく2種類に分けられます。 それぞれの特徴を以下の表にまとめました。 種類 買える場所 特徴 用途 ソフトサポーター ・ドラッグストア ・スポーツショップ 伸縮性がある ・膝の保温 ・運動や階段の上り下りの際の痛みの緩和 ハードサポーター 整形外科の義肢装具士にて作成 側面に金属部品が入っている 靭帯損傷や半月板損傷による膝のぐらつき ソフトサポーターとハードサポーターの特徴や違いについて、それぞれ見ていきましょう。 ソフトサポーター ソフトサポーターは、柔らかく伸縮性のあるサポーターで、ドラッグストアやスポーツショップなどで購入できます。 膝に巻いたり履いたりして、膝の保温や動きの補助をするタイプが一般的です。 ソフトサポーターの特徴は、以下のとおりです。 安価 ドラッグストアやスポーツショップで手に入れやすい 保温効果がある ハードタイプに比べて補強機能は低い ソフトサポーターには、補強機能が付いたものもあります。 補強機能付きのサポーターは少し値段が高いですが、膝の安定性を保ち、軽度の痛みを緩和する効果が期待できます。 ハードサポーター ハードサポーターは、半月板損傷や靱帯損傷など膝のぐらつきが強い場合に用いられる、側面に金属部品が入っているものです。 膝関節を安定させる力が強いため、痛みが強い場合でも高い効果が期待できます。 ハードサポーターの特徴は、以下のとおりです。 サポート力が高い 高価 整形外科でオーダーが必要 金具が挿入されている 重い 装着が難しい ハードサポーターは整形外科で義肢装具士に作成してもらう必要があり、費用が高額になりやすいです。 また、サポーター自体が重く装着が難しいため、着用する人を選ぶ点にも注意しましょう。 鵞足炎用サポーターの正しい選び方 鵞足炎用サポーターにはさまざまな種類があるため、以下の選び方のポイントを押さえて選びましょう。 サイズに合わせて選ぶ 症状の程度に合わせて選ぶ 目的に合わせて選ぶ サポーターを効果的に使うために、自分に合ったサポーターを選ぶことが大切です。 以下では、選び方のポイントについてそれぞれ詳しく解説します。 サイズに合わせて選ぶ 鵞足炎用サポーターは、痛みの緩和効果を十分に発揮するため、サイズに合わせて選びましょう。 サイズを選ぶ際のポイントは、以下の2つです。 膝上10cmの周囲を測る 商品のサイズ表を確認して適切なサイズのサポーターを選ぶ サポーターが大きすぎると膝への負担を軽減できず痛みを緩和できません。 一方で、小さすぎると血行不良や不快感を引き起こしてしまう可能性があります。 効果的にサポーターを使うためには、自分のサイズに合ったものを選ぶことが重要です。 症状の程度に合わせて選ぶ 症状によって必要なサポート力は異なるため、鵞足炎用サポーターは症状の程度に合わせて選ぶことが重要です。 サポーターのサポート力は構造や素材によって異なり、例えば、伸縮性の高い素材で作られているソフトタイプのサポーターは軽度の痛みに適しています。 一方、硬めの素材や補強機能の付いたものは膝をサポートする機能が高いため、中程度〜重度の痛みに有効です。 症状の程度によって適切なサポーターは異なるので、症状に合わせてサポーターを選びましょう。 目的に合わせて選ぶ 鵞足炎用サポーターは、目的に合わせて選ぶことも重要です。 目的によって適したサポート力や素材が異なるため、以下のように目的に合わせたサポーターを選ぶと十分に効果を得られるでしょう。 スポーツ:伸縮性があり、通気性のよいタイプ 日常生活:伸縮性がよく軽量で薄手のもの、使用感のよいもの サポーターの効果を得るためには、サイズや目的にあったものを選ぶことが大切です。 上記を参考に、自分に合ったサポーターを選びましょう。 鵞足炎用の膝サポーターを装着するときの注意点 鵞足炎用の膝サポーターを装着するときの注意点は、以下の2つです。 正しい手順でサポーターを装着する 就寝時はサポーターを外す サポーターを効果的に使うために、装着時の注意点をよく理解しておきましょう。 正しい手順でサポーターを装着する 鵞足炎用サポーターを着用するときは、正しい手順で装着しましょう。 サポーターは正しく装着することで、本来のサポート力を発揮します。サポーターがきついと血行不良や不快感の原因になりますし、ゆるいと十分なサポート効果が得られません。 正しく装着できていないと、痛みが増す可能性も考えられます。 サポーターの種類によって装着方法は異なるため、製品ごとに説明書を読んで正しく装着してください。 装着したら膝を動かしてみて、装着具合を確認するとより正しく使用できます。 就寝時はサポーターを外す 就寝時は、なるべくサポーターを外すことが推奨されます。 長時間サポーターを付けていると血行が悪くなり、筋力が低下する場合があるため、注意が必要です。 結果として、痛みが増す可能性があるため、サポーターを外して寝ることを心がけましょう。 どうしても就寝時の痛みが気になる方は、医師に相談したうえで対応を考えることが大切です。 鵞足炎の痛みにはサポーターの活用と合わせて再生医療を検討しよう サポーターは膝の負担を減らし、鵞足炎の痛みを緩和する効果が期待できますが、サポーターだけで完治するのは難しいです。 鵞足炎の痛みがなかなか治らない場合、再生医療による治療で鵞足炎の痛みを根本から改善できる可能性があります。 再生医療とは、患者様の細胞や血液を用いて、損傷した組織の再生・修復を促す治療法です。 当院リペアセルクリニックの公式LINEでは、膝の痛みを根本から治療できる可能性がある再生医療に関する情報を配信しています。 現在の治療で期待した効果が出ていない方は、サポーターの活用と合わせて再生医療もご検討ください。 \公式LINEでは再生医療に関する情報や症例を公開中!/
2019.10.26 -
- ひざ関節
- 再生治療
「急に膝の内側が痛くなった」「歩くと膝に違和感がある」と感じる場合、膝の関節やその周りの組織が傷ついている可能性があります。 原因として考えられる疾患は、以下の通りです。 鵞足炎(がそくえん) 変形性膝関節症 内側側副靭帯損傷 半月板損傷 タナ障害 急な膝の痛みで不安な方は、痛みの原因や対処法を正しく理解し、適切な処置や治療につなげましょう。 また、上記のような原因疾患を根本的に治療するために、先端医療である再生医療をご検討ください。 \膝の痛みに有効な再生医療とは/ 再生医療は、従来の治療では難しかった損傷した組織にもアプローチできるため、痛みの原因となっている疾患を根本的に改善できる可能性があります。 以下の動画では、実際に当院リペアセルクリニックで再生医療を受け、膝の痛みに悩まされていた患者様の症例を紹介しています。 https://youtu.be/ek8aeRHpKiA?si=Ou2rTYYulm2V4L6e 【こんな方は再生医療をご検討ください】 膝関節の痛みを手術せずに治したい 急に膝が痛くなり生活に支障が出ている 現在の治療では目立った効果が出ていない 「膝関節の痛みに悩まされている」「手術するしかないと言われた」という方の新たな選択肢として、ぜひ検討してみてください。 症例や治療法については、当院(リペアセルクリニック)で無料カウンセリングを行っておりますので、ぜひご相談ください。 ▼まずは膝の治療について無料相談! >>(こちらをクリック)今すぐ電話相談してみる 膝を曲げると内側が痛い|鵞足炎(がそくえん) 膝を曲げたときに内側が痛む場合、スポーツや日常生活での膝の使いすぎによる鵞足炎(がそくえん)の可能性があります。 ここでは、鵞足炎の症状と原因について詳しく解説します。 鵞足炎の症状 鵞足炎の原因 ご自身の症状と照らし合わせながら、原因を探っていきましょう。 鵞足炎の症状 鵞足炎の主な症状は、膝の内側、お皿から5cmほど下あたりの痛みです。 膝関節の曲げ伸ばしによって腱の付着部に炎症が起きるため、特定の動作で痛みを感じやすくなります。 具体的には、階段の上り下りや椅子から立ち上がる際に痛んだり、患部を指で押すと鋭い痛み(圧痛)を感じたりします。 症状が進行すると、運動していない安静時にも痛むほか、患部が腫れて熱を持つケースも見られます。 以下の症状に当てはまる場合は注意が必要です。 注意すべき症状 具体的な状態 動作時の痛み 歩行時や特に階段を下りる際に痛みが走る 違和感・引っかかり感 膝を曲げ伸ばしすると内側に違和感がある 圧痛や腫れ 痛む箇所を指で押すと明らかな痛みを感じる 可動域の制限 痛みで正座や膝立ちが難しくなる 上記のサインを見逃すと痛みが慢性化する恐れもあるため、症状に気づいた段階で早めに対応を検討しましょう。 鵞足炎の原因 鵞足炎の主な原因は、ランニングなど膝の曲げ伸ばしを繰り返すことによる「使いすぎ(オーバーユース)」です。 継続的に摩擦やストレスがかかることで、炎症を引き起こします。 しかし、運動量が多いだけでなく、以下のような複数の要因が複合的に関わって発症しているケースが多いです。 鵞足炎の原因 急な運動強度の増加 準備運動の不足 肥満や急激な体重増加 O脚やX脚、扁平足といった骨格の特徴 太ももの筋肉の柔軟性低下 クッション性の低い靴の使用 上記の要因は、膝の内側へかかる負担が大きく、鵞足炎の原因となるため注意しましょう。 50代以上で膝の内側が急に痛い|変形性膝関節症 50代以上で膝の内側に痛みを感じる場合、加齢などにより膝の軟骨がすり減ることで炎症や痛みが起きる変形性膝関節症の可能性があります。 ここでは、変形性膝関節症の症状と原因について詳しく解説します。 変形性膝関節症の症状 変形性膝関節症の原因 症状の進行段階と、考えられる原因についてそれぞれ確認していきましょう。 変形性膝関節症の症状 変形性膝関節症の症状は、病気の進行度に応じて段階的に変化します。 主な症状の進行は、以下の通りです。 進行度 主な症状 初期 立ち上がりや歩き始めに膝がこわばる、鈍い痛みがある 中期 正座や階段の上り下りが難しくなり、膝に水がたまる 末期 安静時も激しく痛み、膝が変形して歩行が困難になる 初期は軽い違和感程度でも、放置すると徐々に悪化し、日常生活に影響が及ぶ可能性があります。 しかし、初期症状を「年のせい」と考えてしまう方は少なくありません。 進行を遅らせるためにも、早い段階で膝の違和感に気づき、適切な対策を始めることが重要です。 変形性膝関節症の原因 変形性膝関節症は単一の原因からではなく、複数の要因が関与して発症します。 以下のような膝の軟骨がすり減りやすくなる要因や、膝関節への継続的な負担で発症リスクが高まります。 変形性膝関節症の主な原因 加齢による軟骨の質の変化 体重増加による膝への負担 閉経後の女性ホルモンの減少 膝を支える筋力の低下 O脚やX脚による体重の偏り 過去の骨折や靭帯損傷などの怪我 上記の要因が複数当てはまる場合は、注意が必要です。 変形性膝関節症の予防や進行を抑制するためには、体重管理や筋力の維持を目的とした運動を行いましょう。 膝の内側を押すと痛い|内側側副靭帯損傷 膝の内側を押したときに鋭い痛みを感じる場合、内側側副靭帯損傷の可能性があります。 内側側副靭帯損傷とは、スポーツ中の接触や転倒などで膝に強い衝撃が加わり、靭帯が傷ついた状態です。 ここでは、内側側副靭帯損傷の症状と原因について解説します。 内側側副靭帯損傷の症状 内側側副靭帯損傷の原因 損傷の程度による症状の違いと、どのような状況で起こりやすいのかを確認していきましょう。 内側側副靭帯損傷の症状 内側側副靭帯損傷の主な症状は、膝の内側の痛みや圧痛・腫れです。 受傷した際に「ブチッ」という断裂音が聞こえるケースや、膝がぐらつくような不安定感がある場合もあります。 損傷の重症度は、以下の3段階に分類されます。 損傷の程度 主な症状 I度(軽度) 痛みや圧痛はあるが、腫れは軽度で不安定感はない II度(中度) 明らかな痛みと腫れがあり、膝に不安定感を感じる III度(重度) 激しい痛みと著しい腫れで歩行は困難になる 膝の不安定感を放置すると、半月板など他の部位を傷つける二次的な怪我につながる恐れがあります。 違和感がある場合は、自己判断せずに医療機関を受診しましょう。 内側側副靭帯損傷の原因 内側側副靭帯損傷は、膝が内側へ「くの字」に曲がるような強い力が加わることが主な原因です。 膝の外側から内側へ向かう力によって、靭帯が許容範囲を超えて伸びたり断裂したりします。 原因は、相手と接触して起こる場合と、自分自身の動きで起こる場合があります。 内側側副靭帯損傷の主な原因 スポーツで膝の外側からタックルを受ける 急な方向転換やストップ動作 ジャンプの着地失敗 交通事故や日常生活での転倒 上記のように、ラグビーやサッカーなどのコンタクトスポーツで多くみられます。 相手との接触がない場面でも、膝を捻るような動きが多いスポーツで発生する可能性があるため注意が必要です。 膝の内側への外傷で痛い|半月板損傷 膝を強く捻るなどの外傷をきっかけとして膝の内側が痛む場合、半月板損傷が考えられます。 半月板損傷とは、膝関節でクッションの役割をはたす半月板という軟骨組織が傷ついた状態です。 ここでは、半月板損傷の症状と原因について詳しく解説します。 半月板損傷の症状 半月板損傷の原因 特徴的な症状と、損傷に至る主な原因をそれぞれ確認していきましょう。 半月板損傷の症状 半月板損傷の症状は、膝の曲げ伸ばしでの痛みや動かした際の引っかかり感が特徴です。 損傷した半月板が関節の滑らかな動きを妨げ、炎症を引き起こすことで症状が現れます。 具体的には、以下のような症状がみられます。 半月板損傷の代表的な症状 階段の上り下りやしゃがむ動作での痛み 関節に水がたまり膝が腫れる 膝を動かすと「ゴリッ」と音がする違和感 膝が動かなくなる「ロッキング」現象 歩行中に膝の力が抜ける「膝崩れ」 特に、損傷した半月板が関節に挟まり膝が動かなくなる「ロッキング」は代表的な症状です。 症状は損傷の程度によって様々ですが、放置すると悪化する恐れがあるため注意しましょう。 半月板損傷の原因 半月板損傷の原因は、一度の大きな力で起こる「外傷性」と、加齢に伴い起こる「変性」の2つに分けられます。 若年層ではスポーツ中の怪我が多く、中高年層では明らかな原因がなく発症する場合もあります。 原因の種類 発生しやすい状況・動作 外傷性 サッカー・バスケットボールなど急な方向転換を伴うスポーツ 変性 階段の上り下り、立ち上がり など 上記のように、スポーツによる怪我だけでなく、加齢が原因となる場合も少なくありません。 どちらも膝への負担が関係しており、体重の増加もリスクを高める一因になります。 膝内側の引っかかり感と痛み|タナ障害 膝の内側に引っかかり感や痛みがあり、曲げ伸ばしの際に音がする場合、タナ障害の可能性があります。 膝関節の中にある滑膜ヒダ(タナ)と呼ばれる膜が、炎症を起こしている状態です。 ここでは、タナ障害の症状と原因について詳しく解説します。 タナ障害の症状 タナ障害の原因 どのような症状が現れ、何が原因で発症するのかを確認していきましょう。 タナ障害の症状 タナ障害の特徴的な症状は、膝を曲げ伸ばしする際の引っかかり感や「コリッ」という音です。 炎症によって厚くなったタナが、膝の骨に挟まったりこすれたりすることで特有の違和感が生じます。 症状が進行すると、以下のような状態がみられます。 タナ障害の代表的な症状 膝のお皿の内側や下側の痛み 階段の上り下りやしゃがむ動作で痛みが悪化 運動中に膝の力が抜ける「膝崩れ」 痛みで膝が曲げにくくなる 初期は痛みよりも違和感が強い場合が多いです。 しかし、放置すると痛みが慢性化し、スポーツや日常生活に影響が出るため注意しましょう。 タナ障害の原因 タナ障害は、生まれつき存在する「タナ」に、後天的な要因が加わることで発症します。 主な原因は、ランニングやジャンプなど膝の曲げ伸ばしを繰り返すことによる「使いすぎ」です。 タナ障害の主な原因 スポーツによる膝の使いすぎ 膝を強くぶつけるなどの外傷 運動前のウォーミングアップ不足 太ももの筋肉の柔軟性低下 タナは、通常は柔らかいため問題になりませんが、スポーツなどによる継続的な刺激で硬くなることで、症状を引き起こしやすくなります。 膝の内側が急に痛いときに病院へ行くべき症状 急な膝の内側の痛みは数日で改善する場合もありますが、特定の症状がみられる場合は、何らかの疾患が隠れている可能性があります。 以下の症状に当てはまる場合は、速やかに医療機関を受診しましょう。 病院受診を判断するためのチェックリスト 安静にしていてもズキズキと痛む 痛みが1週間以上続いている、または悪化している 膝が赤く腫れて熱を持っている 膝の曲げ伸ばしができない 歩行や階段の上り下りがつらい 膝がぐらついたり、力が抜けたりする感覚がある 上記の症状が1つでも当てはまる場合、自己判断で放置すると症状が悪化したり慢性化したりする可能性があります。 また、痛みをかばうことで体のバランスが崩れ、腰など他の部位に新たな不調を引き起こす場合もあるため注意が必要です。 日常生活に少しでも支障が出ているなら、早めに専門医へ相談しましょう。 膝の内側が急に痛いときに効果的な対処法 急に膝の内側が痛みだした時には、痛みを和らげるために以下の対処法を行ってみましょう。 アイシング 湿布 サポーター テーピング どの方法も痛みを和らげることを目的としており、「鵞足炎」や「変形性膝関節炎」を発症していた場合、完治するわけではありません。 痛みが取れない場合や不調を感じたら、早めに医療機関へ相談しましょう。 アイシング 急な膝の痛みや腫れが生じている時は、氷嚢や保冷剤で患部をアイシングするのが効果的です。 しかし、炎症が強い場合、冷やすことで血行が悪くなり逆に痛みがひどくなる可能性があります。 温めて血行を良くした方が良いこともあるので、症状に応じて使い分けましょう。 湿布 湿布などの貼り薬を貼って痛みを緩和させる方法があります。 湿布の中でも特に非ステロイド抗炎症薬は炎症を抑える効果や痛みを緩和させる効果が高いです。 サポーター 痛くて歩けない場合、サポーターを活用するのも良いでしょう。 ドラッグストアやスポーツ用品店に行くと、補強機能付きタイプのサポーターが販売されています。 値段は少し高いですが、膝が横方向にぶれるのを抑えてくれ、痛みを軽減する効果が期待できます。 テーピング テーピングすることで膝の痛みを和らげたり、膝関節をサポートする効果が期待できます。 膝の関節は曲げ伸ばし動作が多いため、伸縮性の高いテープを選びましょう。 また、強く巻きすぎてしまうと血行不良の原因となるため、力加減に注意が必要です。 膝の内側が急に痛いときに有効なストレッチ方法 膝の内側が痛む場合、膝周りの筋肉が硬くなっているケースがみられます。 ストレッチで筋肉の柔軟性を高めることは、膝への負担を減らし、痛みを和らげるのに有効です。 ただし、痛みが強いときや腫れがあるときは、悪化させる恐れがあるため控えましょう。 膝の内側(鵞足筋)のストレッチ 太ももの前側(大腿四頭筋)のストレッチ 太ももの裏側(ハムストリング)のストレッチ ストレッチを行う場合は、痛みのない範囲でゆっくり行うことが大切です。 それぞれの部位のストレッチ方法をみていきましょう。 膝の内側(鵞足筋)のストレッチ 鵞足筋を伸ばすことで腱へのストレスが和らぎ、痛みの軽減が期待できます。 以下の手順で鵞足筋のストレッチを行いましょう。 鵞足筋ストレッチの手順 ①床に座り、痛みのある方の脚を斜め前に開いて伸ばす ②反対側の脚は、膝を内側に折りたたむ ③背筋を伸ばしたまま、ゆっくりと体を前に倒す ④太ももの内側が伸びるのを感じながら20秒ほど保つ 体を前に倒す際に、背中が丸まらないように意識しましょう。 太ももの前側(大腿四頭筋)のストレッチ 大腿四頭筋の柔軟性を高めることで、膝関節にかかる負担を減らせます。 以下の手順で大腿四頭筋のストレッチを行いましょう。 大腿四頭筋ストレッチの手順 ①壁や椅子に手をついて体を支える ②片足で立ち、もう一方の足首を手で持つ ③かかとをお尻にゆっくりと引き寄せる ④太ももの前側が伸びるのを感じながら20秒ほど保つ ストレッチ中に腰が反ったり、膝が外側に開いたりしないように意識しましょう。 太ももの裏側(ハムストリングス)のストレッチ 太ももの裏側にあるハムストリングスを伸ばすことは、膝の痛みの軽減だけでなく腰痛予防にもつながります。 以下の手順でハムストリングスのストレッチを行いましょう。 タオルを使ったストレッチの手順 ①仰向けに寝て、片方の足の裏にタオルを掛ける ②タオルの両端を両手で持つ ③膝をできるだけ伸ばしたまま、タオルで脚を天井方向へ引き上げる ④太ももの裏が伸びるのを感じながら20秒ほど保つ 反対側の脚が床から浮かないように意識してください。 痛みを感じる場合は、無理に引き上げないようにしましょう。 膝の内側が急に痛いときは再生医療による治療をご検討ください 膝の内側が痛む場合の対処法はさまざまですが、痛みが引かないときは放置せずに医療機関へ相談しましょう。 鵞足炎や変形性膝関節症といった疾患を発症している可能性があります。 膝の痛みの原因疾患には、手術せずに治療できる「再生医療」という選択肢もあります。 再生医療は、患者さんご自身の細胞を使って損傷した組織の再生・修復を促す治療法です。 「膝関節の痛みに悩まされている」「手術するしかないと言われた」という方の新たな選択肢として、ぜひ検討してみてください。 症例や治療法については、当院(リペアセルクリニック)で無料カウンセリングを行っておりますので、ぜひご相談ください。 ▼まずは膝の治療について無料相談! >>(こちらをクリック)今すぐ電話相談してみる
2019.10.23 -
- ひざ関節
- スポーツ医療
- 再生治療
ロードバイクで鵞足炎の可能性!膝の痛みがあるなら疑うべき ロードバイクで気持ちよく颯爽と駆け抜ける中、急に膝の痛みが…。その痛みは、もしかすると鵞足炎かもしれません。今回はロードバイクで鵞足炎になるのかについて、また、鵞足炎の症状や原因について解説します。 ロードバイクで膝の痛み…鵞足炎を発症することもある 久しぶりにロードバイクを楽しんでいたら、膝に痛みが…。という経験をお持ちの方もいるのではないでしょうか。そして、その痛みは鵞足炎かもしれません。 鵞足炎とは、膝を取り巻く3つの筋肉が合わさる鵞足という部分に炎症を生じる病気で、内側に膝を曲げたりするようなスポーツにより、過度な負荷がかかることによって起こります。 そして、ロードバイクでは、誤ったフォームによる膝への過度な負担が引き金となって、鵞足炎を発症するケースがあります。 ロードバイクで鵞足炎にならないようにするには? 鵞足炎はウォーミングアップが足りない、オーバートレーニングなどが原因の1つになります。ロードバイクだけでなく、スポーツなど体を動かす前には十分なストレッチやウォーミングアップが必要不可欠です。 また、ロードバイクの誤ったフォームとして、つま先が外側に向いてしまう、膝を内向きにして漕いでしまうという2つが挙げられます。このようなフォームでロードバイクを続けると、疲れが溜まりやすいですし、疲れがたまると、フォームへの意識が疎かになることがあります。 ロードバイクでは、きちんとしたフォームが大事!自分のフォームを見つめなおしましょう。 繰り返す鵞足炎の痛みでロードバイクが楽しめない!再生医療という最新療法 鵞足炎は一度発症すると何度も再発しやすい病気です。せっかくロードバイクを楽しんでいても、再発が怖い、痛みがあってロードバイクすら乗れないという方は、再生医療という治療法を検討してみてはいかがでしょうか。 現在ではPRP療法といって、自分の血液から取り出した血小板を濃縮し、その液体を直接患部に注射して血小板のもつ修復作用で病気を治すという治療法があります。 入院や手術の必要もありませんし、体に負担がかかりにくいというメリットもあります。 まとめ・ロードバイクで鵞足炎の可能性!膝の痛みがあるなら疑うべき 鵞足炎は予防をすることができる病気ですが、完全に発症を防ぐということはできません。ロードバイクが趣味という方には、膝の痛みは致命的な症状と言えるでしょう。鵞足炎を発症しないためにも、十分なウォーミングアップと適切なフォームの見直しをこころがけましょう。 また、何度も鵞足炎を繰り返すという方は再生医療という治療を選択するのも1つの選択ですよ。 監修:リペアセルクリニック大阪院 こちらも併せてご参照ください
2019.10.20 -
- 再生治療
- ひざ関節
階段の上り下りで膝の内側がズキッと痛む・運動の翌日に膝がだるく、内側を押すとピンポイントで痛いといった、症状に心当たりがある方は、鵞足炎(がそくえん)の可能性があります。 鵞足炎は初期段階であれば、安静やセルフケアで改善することも多いですが、放置すると慢性化し、長引く痛みの原因になることも。 本記事では、鵞足炎のセルフチェック方法や対処法について解説しています。 まずは自分の膝の状態を簡単に確認できるセルフチェックから始めてみましょう! 鵞足炎のセルフチェック方法 以下を参考に鵞足炎のセルフチェックを行いましょう。 【鵞足炎のセルフチェック表】 階段の上り下りで膝の内側に痛みを感じる 正座やあぐらの姿勢で痛みが強くなる 安静にしていると痛みは軽いが、運動後に悪化しやすい 膝を深く曲げたり(90度以上)、完全に伸ばしたときに痛みが出る 膝関節自体に腫れはないが、内側がなんとなく腫れぼったい感覚がある 膝のお皿の内側から約5~7cm下のあたりを押すと鋭い痛みを感じる 膝を曲げる(踵をお尻に近づける)動作で、内側に痛みが出る これらのチェックは、鵞足部に炎症があるかを自宅で簡単に確認するための方法です。 ただし、膝の痛みには他にも内側側副靱帯損傷・滑液包炎・変形性膝関節症など多くの可能性があります。 症状が強い・長引く場合には、整形外科での専門的な診断を受けることをおすすめします。 鵞足炎だった場合の対応策 鵞足炎だった場合の対応策としては、以下の通りです。 安静と患部のアイシング ストレッチ・筋力トレーニングを行う また以下の記事では、鵞足炎を予防するためのポイントをご紹介しています。 安静と患部のアイシング 鵞足炎の場合、最初に行うべき対応は安静とアイシング(患部の冷却)です。 項目 内容 冷やすタイミング 痛みや腫れを感じるとき、または運動後すぐ 使用するもの 氷嚢、保冷剤、ビニール袋に入れた氷(タオルで包む) 冷却時間の目安 1回15〜20分を、1日2〜3回程度 注意点 直接肌に当てず、低温やけどを防ぐ/就寝中の使用は避ける アイシングは炎症を抑えると同時に、感覚を鈍らせて一時的に痛みを軽減する働きもあります。 症状が落ち着くまで数日間は継続してみましょう。 ストレッチ・筋力トレーニングを行う 痛みや腫れが落ち着いてきたら、再発防止や根本改善を目的としたストレッチと筋力トレーニングを取り入れていきましょう。 ストレッチとトレーニングを並行して行うことで、膝まわりの柔軟性・安定性が向上し、鵞足部にかかる負荷を分散できます。 継続することで、膝の動きがなめらかになり、再発リスクを下げる効果が期待できます。 鵞足炎による痛みを緩和するストレッチ・マッサージ方法については、以下の記事でも解説していますので、ぜひ参考にしてください。 慢性した鵞足炎に対して根本改善を目指す治療法について 鵞足炎が慢性化すると、保存療法やストレッチ、アイシングといった基本的なケアでは痛みが完全に取れず、日常生活やスポーツ復帰に支障をきたすこともあります。 そのような場合、以下のような治療を行う再生医療も選択肢の一つとして検討しましょう。 治療法 特徴 PRP療法(多血小板血漿注射) 自分の血液から抽出した成分(成長因子)を患部に注入し、炎症の抑制と組織の再生を促す。 幹細胞治療(脂肪・骨髄由来) 自身の幹細胞を用いて軟部組織の修復を図る。 再生医療は自由診療(保険適用外)ですが、従来の治療で改善しない慢性的な鵞足炎に対する新たな選択肢として、近年注目が高まっています。 具体的な治療法や費用・リスクについては、当院(リペアセルクリニック)にご相談ください。 【まとめ】膝の内側が痛い人は「鵞足炎セルフチェック」で早めの対処を 膝の内側に痛みや違和感がある場合、鵞足炎が原因である可能性は少なくありません。 セルフチェックを行った上で、以下のような症状がある方は早めに状態を確認し、適切なケアを始めることが重要です。 階段の上り下りで膝の内側が痛む 運動後や翌日に痛みが出る 膝の内側を押すとピンポイントで強く痛む 軽度のうちであれば、安静・アイシング・ストレッチなどのセルフケアで炎症を抑えられることもあります。 しかし、痛みが長引いている場合には、PRP療法や幹細胞治療といった再生医療を検討するのも一つの方法です。 手術を回避しながら自己修復力を活かして根本改善を目指せるとして、近年注目を集めています。 以下のページでは、膝関節に対する再生医療の症例を公開しているため、参考にしてください。 >再生医療による膝関節の症例はこちら 治療法については、当院(リペアセルクリニック)の公式LINEからも確認いただけますので、併せて参考にしてください。 \公式LINEでは再生医療に関する情報や症例を公開中!/
2019.10.15 -
- ひざ関節
- 再生治療
膝を使いすぎ鵞足炎になってしまったら、アイシングが効果的! 鵞足炎を発症!そんな時はアイシングが効果的です! サッカーやマラソンをしている人なら誰しもが発症する可能性のある鵞足炎は、アイシングが効果的と言われています。 今回は、鵞足炎とはどのような症状なのか、また、アイシングのやり方についてご紹介します。 鵞足炎とは? 鵞足炎とは、膝を取り巻く3つの筋肉がくっついている部分を鵞足部と言い、この鵞足部に炎症が起きると「鵞足炎」という病気を発症することになります。 主にランニングやサッカー、ラグビー、アメリカンフットボール、水泳など、足を内側にひねる動きをするスポーツをする人に生じやすい疾患で、膝に負荷をかけすぎる、急な負荷をかける、運動前のストレッチをおろそかにしたりするなどで発症します。 鵞足炎を発症した場合は、急性期であればアイシングが効果的です。その後は鎮痛剤の内服や貼り薬、ストレッチなどを行って治療を行います。 鵞足炎になったときはどこをアイシングするの? 鵞足炎になると、膝の内側に強いズキズキとした痛みを生じます。明らかな腫脹が見られた場合はもちろん、痛みを感じたらまずはすぐに患部を冷やす(アイシングをする)必要があります。速やかに氷を入れた袋や保冷剤などを、膝の内側のでっぱった部分に当て、患部を冷やしてあげましょう。 そして、なるべく早く専門医を受診し、診断・適切な治療を受けるようにしてくださいね。 鵞足炎でアイシングをしても痛みが引かない・再発するときは? 鵞足炎は繰り返しやすいという特徴があります。そのため、ストレッチやアイシングなどを行っても、再び発症してしまう人が少なくありません。 繰り返す鵞足炎を何とかしたいとお考えの場合、再生医療という選択肢も視野に入れてみてはいかがでしょうか。 現在はPRP療法といって、自分の血小板を濃縮した液体を患部に注射し、血小板のもつ修復作用で根治するという治療法があります。ドーピングにも指定されていないため、アスリートの方たちも安心して治療を行うことができますし、体に負担をかけない治療法として注目を集めています。 まとめ・膝を使いすぎ鵞足炎になってしまったら、アイシングが効果的! スポーツをしている最中に急な膝の内側の痛みに襲われた場合は、鵞足炎を発症しているかもしれません。腫れや熱感・痛みを感じたら、まずはアイシングをし、必ず専門の医療機関を受診してください。 もし、鵞足炎を繰り返してしまう場合は、再生医療という治療の選択肢もあります。入院や手術も不要なので、仕事を長期で休む必要もないという点も魅力のひとつです。自分にあった治療法を探してみてくださいね。 また、以下のページでは膝関節に対する再生医療の症例を公開しているため、あせて参考にしてください。 >再生医療による膝関節の症例はこちら 監修:リペアセルクリニック大阪院 こちらも併せてご参照ください
2019.10.13 -
- 再生治療
- ひざ関節
膝靭帯損傷の回復期間!歩けないほどの場合安静で1か月、ただし完全回復は難しい 膝靭帯損傷を起こした直後、歩ける人もいれば、歩けない人もいます。靭帯を損傷したと思った場合、無理は禁物です。まずは安静にして早めに医療機関を受診し、医師の指示を仰ぎましょう。しかし、万が一、歩けない状態の膝靭帯損傷を引き起こしてしまったら、どれぐらいの治療期間が必要か不安ですよね。 今回は、膝靭帯損傷で歩けなくなったら、治療後どのくらいの期間で歩けるようになるのかを紹介します。 膝靭帯損傷で歩けない場合、安静にすれば1カ月程度で歩けることが多い 膝靭帯が断裂した場合、膝関節が抜けたような違和感といった症状がでます。出血のために関節が腫れるなど、歩くことが困難になることも多々あります。ただ、膝靭帯損傷で歩けなくなったとしても、安静にしていれば1ヶ月位してくると腫れや痛みが取れて、普通に歩けるようになっていきます。 膝靭帯損傷から歩けても、完全に治しきるのは難しい 膝靭帯損傷で歩けなくなっても1ヶ月程で歩けるようになると紹介しましたが、これはあくまでも歩けるようになることが前提で、完全に治るわけではありません。 歩けるようになったとしても、膝靭帯損傷の後は、膝関節のゆるみが残ります。膝関節のゆるみは、日常生活においては支障をきたしませんがスポーツをする予定がある人は再び膝靭帯損傷になる可能性があるため手術という選択が必要になります。 膝靭帯損傷の手術後、2~3週間では歩けるようになる 膝靭帯損傷の手術を受けた場合、術後2~3日目から松葉杖で歩く練習を始め、2~3週間程で松葉杖が取れて歩けるようになります。膝関節を動かす訓練も同時に行い、筋力の回復を目指します。 歩けるようになるのは2~3週間ですが、スポーツへ復帰できるまでには、ランニングやジョギングだと術後4ヶ月、完全に復帰できるまでには術後8ヶ月程度は要します。 膝靭帯損傷、スポーツで復帰を目指すなら再生医療 アスリートや、スポーツ選手、それ以外でもスポーツを頻繁に楽しまれたいなら、膝靭帯損傷の手術を受けるという選択肢が一般的です。ただし、手術に抵抗がある人や、より早くスポーツ復帰したい人には、最近注目の再生医療という選択肢があります。 特にアスリートにとって、長期の入院やリハビリ、手術などは選手生命にかかわる問題です。シーズン中はもとより、オフシーズンであっても身体的なパフォーマンスは維持したいどころか、上げたいというアスリートも多くいます。 そんな方たちにとって手術や入院は、何としても避けたいと考えるのは当然です。最初は我慢しながら、そして症状が進み手術を受けて、それでも思うようなパフォーマンスが取れないことで引退に追い込まれる選手は多くいます。 こんなスポーツを生業とするアスリートにこそオススメしたいのが再生医療です。手術を避けて入院もせず、患部の症状を回復させる最新医療だからです。 靭帯損傷は、スポーツ選手にとって大変な致命的ともいえる症状です。 だからこそパフィーマンスはもとより、選手生命を縮めないため、逆に伸ばすためにも再生医療を選択肢として持っていただければと思います。 そうすれば安心してプレーやトレーニングに励むことが可能です。再生医療の治療は少しでも早く治したい人、長期間治療しているのに効果が感じられない人などにも効果が期待できます。 まとめ・膝靭帯損傷の回復期間!歩けないほどの場合安静で1か月、ただし完全回復は難しい 膝靭帯損傷で歩けなくなったとしても、1ヶ月程で歩けるようになるので安心してください。 ただし、スポーツをしている人は、膝靭帯損傷を再発する可能性があるので、手術をすることをおすすめします。手術は身体の負担にもなりますし入院の必要性もあるので、抵抗がある、時間が限られているという人は、再生医療という選択肢も検討してみてください。 監修:リペアセルクリニック大阪院 ▼ スポーツ外傷(筋・腱・靭帯損傷)に対する再生医療 当院の再生医療は、スポーツ選手のパフォーマンスを維持し、選手生命を守ります
2019.10.09 -
- ひざ関節
- 再生治療
鵞足炎(がそくえん)とは、鵞足と呼ばれる膝の内側の部位が、無理に動かされることによって生じる炎症です。 サッカーやマラソン、バスケットボールなどのスポーツ選手をはじめ、変形性膝関節症の既往歴がある方も発症しうる疾患のため注意が必要です。 湿布は辛い症状を和らげたいときに利用される鎮痛剤の1種ですが、効果的な貼り方がわからない方も多くいるのではないでしょうか。 本記事では、鵞足炎に効果的な湿布の貼り方やおすすめの種類をご紹介します。 湿布の効果を十分に得られるよう、鵞足炎の症状にあった湿布を使用しましょう。 鵞足炎に効果的な湿布の貼り方 鵞足炎に効果的な湿布の貼り方や位置は、以下の通りです。 鵞足の位置 膝の内側(足から膝に向かって触れる出っ張った部分が目安) 湿布の貼り方 出っ張った部分を中心に縦方向に貼る 鵞足炎になったときは、膝の内側にある出っ張った箇所を中心に縦方向に湿布を貼るのが効果的です。 鵞足は膝の内側にあるため、膝を動かした際に湿布がずれないようにする必要があります。 膝へかぶせるように湿布を貼り、貼付する場所がずれてしまうと十分な効果が得られません。 鵞足炎になった場合に、湿布の効果を十分に得られるよう、貼り方や適切な種類を確認し貼付しましょう。 鵞足炎に効果的な湿布の種類 鵞足炎に効果的な湿布の種類は、症状や程度によって異なります。症状に合わせて適切な湿布を貼りましょう。 発症から14日程度の期間を指す急性期は「冷湿布」を貼り、まずは痛みや強い炎症を抑えることが重要です。 急性期を脱したあとの慢性期には、非ステロイド抗炎症薬の湿布を用いて疼痛のコントロールを図りましょう。 湿布の成分について 湿布の成分は、大きく以下の3つに分けられます。 成分 効果 特徴 サリチル酸メチル 消炎 植物に含まれている成分 冷湿布・温湿布がある 厚手のシート状が多い カプサイシン 消炎・温感 血流促進・鎮痛 血流を促進 感覚神経が麻痺し痛覚が鈍くなる 非ステロイド性抗炎症薬 消炎・鎮痛 消炎効果・鎮痛効果に優れる 刺激を抑える効果が強い 医師の指示のもと症状に合った湿布を使うことが得策ですが、早急に湿布を使用したい場合は成分内容を確認し、適切な種類を使用しましょう。 【湿布以外】鵞足炎の痛みを自分で和らげる方法 湿布以外で鵞足炎の痛みを和らげる方法は、以下の2つです。 ストレッチやテーピング固定などを適切に行うことで、鵞足炎の症状改善や再発予防に役立ちます。 過度なストレッチや誤った固定方法は、鵞足炎を悪化させる恐れがあります。 鵞足炎の痛みを悪化させないためにも、湿布以外の適切な対処法も確認しましょう。 ストレッチ 湿布以外で鵞足炎を治す方法として、ストレッチがあります。ストレッチは、鵞足部の筋肉や腱の緊張を緩和し、血行を促進させることで、症状の軽減を助けます。 鵞足炎に効果的なストレッチ方法は、以下のとおりです。 過度なストレッチや誤った動かし方は逆効果となり、治りが悪くなる可能性があるため、無理のない範囲で行うことが大切です。 テーピング・サポーターによる固定 テーピングやサポーターによる固定は、鵞足炎の症状を軽減し、痛みの緩和に効果的な方法です。 テーピングは膝を90度に曲げ、膝の皿を包み込むようにしっかりと巻くのが効果的です。 サポーターを使用する場合は、補強機能付きの膝サポーターの使用を推奨します。 ただし、長時間の固定は筋力低下を招く可能性があるため専門医のアドバイスを受けながら、適切な使用方法を心がけましょう。 鵞足炎に対する湿布の効果は? 鵞足炎に湿布を使用すると症状の緩和に効果が期待できますが、炎症や痛みの元となる問題の解決には至りません。 湿布により一時的に症状が緩和された状態で運動を再開すると、すぐに症状が出現する可能性があります。 鵞足炎を治すには、炎症が起きている原因を知り、対処しなくてはなりません。鵞足炎の主な原因は、以下のとおりです。 下肢を無理に動かすと、膝へ大きな負担がかかり鵞足炎になる可能性があります。鵞足炎になってしまった場合は、症状が悪化する前に湿布薬で対症療法を行いましょう。 湿布薬には処方制限がある点にも注意 鵞足炎の症状緩和に効果的な湿布薬は、処方制限があるため注意が必要です。 保険適応の場合はクリニックや医院をまたいでも、もらえる湿布薬の枚数に制限があります。 さらに、湿布薬は症状を緩和するのみで、根本的な原因を改善することはできません。 そのため、湿布薬による対応には限界があると言えます。 鵞足炎の根本的な治療を目指す場合は、再生医療の検討をおすすめします。 再生医療では損傷した組織を修復・再生することで、鵞足炎の症状改善に期待できます。 湿布薬の処方制限や、鵞足炎の根本原因の解決に悩んでいる人は、再生医療による治療を検討しましょう。また、その際はぜひ当院へご相談ください。 鵞足炎と湿布に関するよくある質問 鵞足炎と湿布に関するよくある質問を以下にまとめました。 鵞足炎と湿布に関する理解を深め、症状があった際にすぐに対処できるようにしましょう。 鵞足炎に効く薬は? 鵞足炎に効く薬は、非ステロイド性抗炎症薬(NSAIDs)やステロイド注射などです。 非ステロイド性抗炎症薬とは、熱感や腫脹などの炎症反応を改善する薬で、代表例にはロキソプロフェンやイブプロフェンがあります。 非ステロイド性抗炎症薬が含まれている湿布は、消炎作用だけでなく鎮痛効果にも優れているため、鵞足炎の症状緩和が期待できます。 ステロイド注射は何回も行うと効果が薄れていきますが、少量であれば鵞足炎に効果的です。 ステロイド注射は副作用も出現しやすいため、医師と相談した上で実施するかを検討しましょう。 鵞足炎は冷やすべき?それとも温めるべき? 鵞足炎の症状緩和には、冷却と温熱療法の両方が効果的ですが使い分けが重要です。 発症直後は冷却が推奨されます。冷却は炎症反応を抑え、腫れや疼痛を軽減する効果があります。冷湿布自体には冷却効果がほとんどないため、アイシングの実施が大切です。 急性期を脱し症状が落ち着いたら、患部を温めましょう。患部を温めると血行が促進され、筋肉の緊張が緩和されます。 誤った処置は症状の悪化を招くため、医師の指示に従い、適切な冷却・温熱療法を実施しましょう。 鵞足炎のセルフチェック方法は? 鵞足炎のセルフチェック方法は、以下のとおりです。 セルフチェックを行うことは重要ですが、正確性に欠けるため自己判断しないよう注意しましょう。 定期的にセルフチェックを行い、異常を感じた際は早めに医療機関を受診してください。 鵞足炎を早く治すために再生医療による治療がおすすめ 鵞足炎を早く治すために、再生医療による治療がおすすめです。 再生医療では、鵞足炎の症状を緩和するとともに、損傷した組織を修復することで症状の改善が期待できます。 再生医療は手術や入院を必要としないため、仕事やスポーツを長期間休まなくて良いメリットがあります。 鵞足炎の治療で再生医療を検討している方は、ぜひ一度当院へご相談ください。 以下のページでは、膝関節に対する再生医療の症例を公開しているため、併せて参考にしてください。 >再生医療による膝関節の症例はこちら 【まとめ】湿布を貼っても治らない鵞足炎は再生医療も検討 鵞足炎の痛みを和らげるためには、湿布を正しく選び、適切に貼ることが重要です。 とくに、冷湿布と温湿布の使い分けや処方制限に注意しながら使用することで、症状緩和が期待できます。 また、湿布以外の方法としてストレッチやテーピング、サポーターの活用も効果的です。 ただし、湿布やセルフケアでは痛みの改善が見られない場合もあります。そのようなときには、再生医療による治療をおすすめします。 再生医療では、損傷した組織を修復することで症状の改善に期待ができます。 鵞足炎の治療に悩んでいる方は、選択肢の一つとして再生医療を視野に入れて、早期の回復を目指しましょう。 湿布を貼っても治らない鵞足炎にお悩みの方は、ぜひ当院の再生医療をご検討ください。
2019.10.08