症例紹介
-
- 股関節の症例
- 幹細胞治療の症例
- PRP治療の症例
両股関節の痛みが完全消失!人工関節を回避! 3年間両股関節の痛みに悩まされ、人工関節を勧められていた50代の患者様。“リペア幹細胞プラス”(分化誘導)によって両股関節の痛みが完全に消失しました。右股関節は10段階中5だった痛みが0に、左股関節も2だった痛みが0になり、「痛みが無くなったので飛び跳ねたいくらい嬉しいです」とのお声をいただきました。 人工関節を回避できたのは、いったいどのような治療だったのでしょうか。 治療前の状態 3年前から両股関節痛に悩む ステロイドやヒアルロン酸注射も効果なし 右股関節は末期、左股関節は中期の変形性股関節症 痛みは右股関節5、左股関節2で人工関節を勧められる この患者様は、3年前からの両股関節痛のため受診していただきました。整形外科で両変形性股関節症の診断を受け、ステロイドやヒアルロン酸注射を受けていましたが、最近では痛みが悪化し、人工関節を勧められているそうです。まだ50代とお若いため、人工関節は避けたいと再生医療を頼って当院を受診していただきました。 保険診療内での治療では、軟骨の再生やすり減りを止める治療はなく、痛み止めやリハビリの対症療法を続けるしかありません。それでも強い痛みがある場合には、人工関節を受けるのが通常です。しかし、一旦人工関節になってしまうと、痛みはなくなりますが、耐用年数の問題や脱臼の問題から、アクティブな日常生活は制限しなければなりません。軟骨を再生させて痛みを軽減し、人工関節を回避できる唯一の方法が再生医療です。 “リペア幹細胞”とリペアセルクリニックの特徴 詳細については、こちらで当院独自の再生医療の特徴を紹介しています。 当院では、独自の培養技術で増やした幹細胞を“リペア幹細胞”、さらに骨への分化誘導を施した幹細胞を“リペア幹細胞プラス”と呼んでいます。 “リペア幹細胞プラス”は、培養過程で骨になるよう誘導因子を加えることで作られます。この幹細胞を傷んだ関節に投与すると、軟骨の土台となる軟骨下骨を効率よく再生させ、最終的には軟骨自体の再生も促進させることができるのです。 また、特殊な針とエコー・レントゲン装置を用いる、当院独自の「ピンポイント注射」により、関節腔が狭い股関節へも、幹細胞を的確に届けることが可能です。 リペアセルクリニックは「股関節の痛み」に特化した再生医療専門クリニックです。手術・入院をしない新たな治療【再生医療】を提供しております。 レントゲン所見 レントゲンにて両股関節の関節の狭小化を認めます。 <治療内容>右股関節に“リペア幹細胞プラス”(分化誘導)5000万個を3回+PRP この患者様には、右股関節に“リペア幹細胞プラス”(分化誘導)5000万個を3回投与いたしました。 治療後の変化 右股関節の痛みが10段階中5から0へ完全消失 左股関節の痛みも10段階中2から0へ完全消失 「飛び跳ねたいくらい嬉しいです」とのお声 最終投与後には、右股関節は投与前10段階中5だった痛みが0に、左股関節も2だった痛みが0まで完全に消失しました。 患者様からは「痛みが無くなったので飛び跳ねたいくらい嬉しいです」とのお声をいただきました。“リペア幹細胞プラス”(分化誘導)により骨芽細胞へと変化した幹細胞が、強力な抗炎症作用で炎症を鎮静化し、軟骨組織の修復・再生を促したことで、このような素晴らしい改善が実現したのです。 変形性股関節症と診断されてこれ以上軟骨をすり減らしたくない方、将来の人工関節を回避したい方に、当院の再生医療は新たな可能性を提供します。股関節の痛みでお悩みの方は、ぜひ当院へご相談ください。 当院独自の“リペア幹細胞”、そして国内で珍しい分化誘導技術を用いた“リペア幹細胞プラス”で、『次世代の再生医療』を提供します。 <治療費> 関節1部位 幹細胞数 ( 2500万個~1億個 ) 投与回数( 1回 )132万円( 税込 )/2500万個 PRP治療 16.5万円( 税込 ) <起こりうる副作用> 脂肪採取部の内出血や創部感染、傷跡などが起こることがあります。 症状によりMRIやCTなどの検査を受けて頂く事があります。 ※こちらでご紹介している症例は一部の患者様です。掲載以外の症例も多数ございます。ご自身の症状については、お気軽にご相談ください。 変形性股関節症の再生医療についてはこちらで詳しく説明しています。↓ 再生医療医師監修:坂本貞範
2025.12.15 -
- 脳神経・脊髄の症例
- 脳卒中の症例
- 幹細胞治療の症例
小走りができるようになったり、滑らかな字を書けるようになった! 1年半前の脳梗塞で、15分歩くと足が重くなってしまう患者様が、“リペア幹細胞”の投与によって、歩行速度が向上し、上肢のしびれや痛みも半減されました。患者様からは「小走りができるようになったり、滑らかな字を書けるようになりました」とのお声をいただきました。 いったいどのような治療で、このような変化が実現したのでしょうか。 治療前の状態 50代の患者様は、1年半前の多発性脳梗塞による後遺症にお悩みでした。 15分歩くと足が重くなり歩行継続が困難 右上肢のだるさとしびれ感 右上肢の感覚が鈍い状態 脳梗塞の再発への不安 多発性脳梗塞とは、医学用語で複数の場所に小さな脳梗塞が起こった状態を指します。患者様は後遺症の改善と同時に、再発予防も強く希望していらっしゃいました。 脳梗塞の後遺症に対する従来の治療は、リハビリテーションや薬物療法が中心となりますが、損傷した神経組織の根本的な修復は困難です。再発予防についても限界があります。 “リペア幹細胞”とリペアセルクリニックの特徴 詳細については、こちらで当院独自の再生医療の特徴を紹介しています。 当院では厚生労働省への届出・受理を経て、2億個の幹細胞一括投与を提供しています。リペアセルクリニック独自の豊富な治療経験から、この投与量の最適化により、治療効果がさらに向上することがわかっています。 これまで主流だった骨髄幹細胞の代わりに、 脂肪幹細胞を使う治療が世界的に広まっています。 脂肪幹細胞は採取が簡単で、患者への負担も少ないだけでなく、 優れた治療効果を発揮することから、新しい再生医療として期待されています。 参考文献: Zuk PA. Mol Biol Cell. 2010 Yousefifard et al., 2020 El-Badawy et al., 2016 脳卒中は再発リスクが高く、軽度の症状でも安心できません。 治療後やリハビリ中の再発リスクに加え、生活習慣病による体質的な問題もあるため、 再発抑制が極めて重要です。 リペアセルクリニックは「脳卒中」に特化した再生医療専門クリニックです。手術・入院をしない新たな治療【再生医療】を提供しております。 MRI所見 MRIにて多発性の脳梗塞を認めます。 <治療内容>“リペア幹細胞”2億個を計3回点滴投与 この患者様には、“リペア幹細胞”2億個を計3回点滴投与しました。 治療後の変化 足が軽くなり歩行速度が向上 上肢のしびれや痛みが半減 日常生活での活動性が向上 手の細かな動きができるようになった こちらは診察時の様子です。治療後の変化についてお話しいただきました。 患者様からは「足が軽くなって歩くのが楽になった」とのお声をいただきました。さらに、手の細かな動きができるようになり「ネックレスの装着がスムーズにできるようになったり、字が滑らかに書けるようになった」とのことで、実際に患者様に文字を書いていただきました。 こちらは、患者様に書いていただいた文字です。治療前は文字を書こうとすると、ペンを持つ手が勝手に横へ動いてしまい書けなかったそうです。現在は、手に力が入り滑らかに文字を書けるようになりました。 後遺症の改善だけでなく、将来への不安も軽減できる治療選択肢があります。従来の治療では十分な効果が得られなかった患者様にも、新たな希望を提供できる可能性があります。脳梗塞の後遺症でお悩みの方、再発の不安を抱えている方は、ぜひ当院までご相談ください。 https://www.youtube.com/watch?v=UjqXap0_BcI <治療費> 幹細胞点滴 投与回数(1回) 242万円(税込) <起こりうる副作用> 脂肪採取部の内出血や創部感染、傷跡などが起こることがあります。 症状によりMRIやCTなどの検査を受けて頂く事があります。 ※こちらでご紹介している症例は一部の患者様です。掲載以外の症例も多数ございます。ご自身の症状については、お気軽にご相談ください。 脳卒中の再生医療についてはこちらで詳しく説明しています。↓ 再生医療医師監修:坂本貞範
2025.12.13 -
- 脳神経・脊髄の症例
- 頚椎・腰椎ヘルニア・狭窄症・脊髄損傷・脊髄梗塞などの症例
- 幹細胞治療の症例
手術でも改善しなかった四肢のこわばりが解消! 数年前のスキー転倒で頚髄を損傷し、手術を受けても四肢のこわばりと動かしにくさが改善しなかった60代の患者様。“リペア幹細胞”の投与によって症状の改善を実現しました。手術では回復しなかった四肢のこわばりが改善し、動きやすくなったのです。 諦めかけていた症状が改善したのは、いったいどのような治療だったのでしょうか。 治療前の状態 数年前にスキー中の転倒で頚髄損傷 四肢のこわばりと動かしにくさが継続 手術を受けるも症状の改善は思わしくない 年齢を重ねるにつれて後遺症が悪化傾向 この患者様は、四肢のこわばりと動かしにくさを訴えて受診されました。数年前にスキー中に転倒して症状が出現し、手術を受けましたが症状の改善は思わしくありませんでした。 現在の保険診療内では、神経機能回復を狙って手術を行った後に、回復が止まってしまった・回復しなかった神経機能の回復を促す根本的な治療法はありません。また、手術部位の神経の圧迫は解除され続けているにもかかわらず、年齢を重ねるにつれて後遺症が悪化してくることを止める根本的な治療法もありません。こういった場合の唯一の方法は、幹細胞治療となります。 “リペア幹細胞”とリペアセルクリニックの特徴 詳細については、こちらで当院独自の再生医療の特徴を紹介しています。 当院では、損傷した神経細胞へ、より多くの幹細胞を届け、修復を促したいとの思いから、幹細胞を脊髄くも膜下腔内へ直接投与する「脊髄腔内ダイレクト注射」を行なっています。投与された幹細胞は、循環している髄液に乗って、損傷した神経にたどり着くのです。 また、当院では厚生労働省への届出・受理を経て、2億個の幹細胞一括投与を提供しています。リペアセルクリニック独自の豊富な治療経験から、この投与量の最適化により治療効果がさらに向上することが示唆されています。 リペアセルクリニックは「脊髄損傷」に特化した再生医療専門クリニックです。手術・入院をしない新たな治療【再生医療】を提供しております。 MRI所見 MRIにて頚髄損傷を認めます。 <治療内容>脊髄くも膜下腔に直接“リペア幹細胞”2500万個を計5回投与 この患者様には、脊髄くも膜下腔に“リペア幹細胞”2500万個を計5回投与いたしました。 治療後の変化 四肢のこわばりが改善し、動かしにくさが解消 手術では改善しなかった症状が改善 5回目の投与後には、四肢のこわばりが改善しました。手術してもほとんど改善を認めなかった症状を改善させることができたのです。 脊髄腔内ダイレクト注射により、損傷した脊髄に冷凍保存しない生き生きとした“リペア幹細胞”を直接届けることができ、神経細胞の修復・再生を促したことで、このような改善が実現したのです。 脊椎の手術を受けた後も後遺症に悩まれている方、年齢とともに症状が悪化している方に、当院の再生医療は新たな可能性を提供します。あなたも新しい一歩を踏み出してみませんか。 <治療費> 幹細胞 硬膜内注射と点滴1億個( 1回 ) 462万円( 税込 ) <起こりうる副作用> 脂肪採取部の内出血や創部感染、傷跡などが起こることがあります。 症状によりMRIやCTなどの検査を受けて頂く事があります。 ※こちらでご紹介している症例は一部の患者様です。掲載以外の症例も多数ございます。ご自身の症状については、お気軽にご相談ください。 脊髄損傷の再生医療についてはこちらで詳しく説明しています。↓ 再生医療医師監修:岩井俊賢
2025.12.10 -
- ひざ関節の症例
- 半月板の症例
- 幹細胞治療の症例
- PRP治療の症例
痛み10段階中6が1に!テニスのプレー中も痛みなし! 左膝の痛みのため、趣味のテニスを1年間諦めかけていた60代の患者様。“リペア幹細胞”の投与によって痛みがほぼ消失し、週3〜4回のテニスを痛みなく楽しめるようになりました。毎月水を抜いてヒアルロン酸注射を受けても改善せず、関節鏡手術も視野に入れていたにもかかわらず、わずか半年で「プレー中は痛みなく楽しめています」とのお声をいただきました。 いったいどのような治療で、このような素晴らしい回復を実現できたのでしょうか。 治療前の状態 テニス後に左膝が腫れて痛みが出る 毎月の穿刺とヒアルロン酸注射も効果なし 歩き始めや階段昇降でも痛みを感じる 痛みの程度は10段階中6で悪化傾向 この患者様は、趣味でテニスをされていましたが、1年前からテニスをした後に左膝が腫れて痛みが出るようになりました。整形外科で左膝半月板損傷と診断され、1か月に1回、穿刺して水を抜いてはヒアルロン酸注射を受けていましたが、効果はあまり感じられませんでした。現在は、テニス以外でも歩き始めや階段昇降で痛みを感じるようになり、悪化してきていると心配されて、当院を受診されました。 半月板損傷の手術では、半月板の損傷が激しくて縫合できない場合や、血行のない半月板辺縁の断裂の場合には、半月板の損傷した部分が切除されてしまいます。半月板を切除すると膝のクッションがなくなるため、軟骨のすり減りが加速してしまいます。実際、半月板切除後10年後を調査すると、一般の方で3割が、スポーツ選手では7割が変形性関節症に進行してしまうのです。テニスをされているようなアクティブな方は、変形性関節症に進行する可能性が高いと考えられます。 “リペア幹細胞”とリペアセルクリニックの特徴 詳細については、こちらで当院独自の再生医療の特徴を紹介しています。 リペアセルクリニックは「半月板損傷」に特化した再生医療専門クリニックです。手術・入院をしない新たな治療【再生医療】を提供しております。 MRI所見 MRIにて内側半月板の損傷を認めます。 <治療内容>左膝に“リペア幹細胞”5000万個を1回投与+PRP 左膝に“リペア幹細胞”5000万個を1回投与いたしました。 治療後の変化 痛みが10段階中6から1へ劇的に改善 投与後わずか半年で効果を実感 週3〜4回テニスを痛みなく楽しめるように 「プレー中は痛みなく楽しめています」 投与から半年後には、投与前10段階中6だった左膝の痛みが、1まで劇的に軽減しました。従来の手術は症状緩和を目的とした対症療法ですが、幹細胞治療は半月板組織の再生による根本的な治療です。患者様からは「週3〜4回テニスをしていますが、プレー中は痛みなく楽しめています」とのお声をいただきました。なお、冷凍せず培養された生き生きした幹細胞でなければ、このような良い成績はみられないでしょう。 この治療法の画期的な点は、従来必要とされていた長期入院や過酷なリハビリテーション、そして行動制限のための固定期間が一切不要であることです。半月板損傷と診断された方で、痛みを取りつつ半月板を修復して将来の軟骨のすり減りを予防したい方に、当院の再生医療は新たな可能性を提供します。手術による半月板切除を避け、アクティブな生活を続けることができます。半月板損傷でお悩みの方はぜひ、当院へカウンセリングへお越しください。 国内で珍しい、最新の『分化誘導技術』を用い、当院は『次世代の再生医療』による治療を提供します。 <治療費> 関節1部位 幹細胞数 ( 2500万個~1億個) 投与回数( 1回 )132万円( 税込 )/2500万個 分化誘導( 1回 )55万円( 税込 ) PRP治療 16.5万円(税込) <起こりうる副作用> 脂肪採取部の内出血や創部感染、傷跡などが起こることがあります。 症状によりMRIやCTなどの検査を受けて頂く事があります。 ※こちらでご紹介している症例は一部の患者様です。掲載以外の症例も多数ございます。ご自身の症状については、お気軽にご相談ください。 半月板損傷の再生医療についてはこちらで詳しく説明しています。↓ 再生医療医師監修:黄金勲矢
2025.12.09
蘇らせる
「再生医療」とは?
ケガをして傷がふさがる、傷跡が少しづつ薄くなる・・
当たり前のようですが、実はそこには細胞のチカラが働いています。
それはあなたの身体の細胞が、
弱ったところを修復するために皮膚になろう骨になろうとしているのです。
その細胞のチカラを最大限に引き出して治療を行うことを
「再生医療」と呼びます。
リペアセルクリニック大阪院の特長
当クリニックは、 疾患・ 免疫・美容という分野すべてで自己細胞を用いた 最先端の医療を行うことができる国内でも珍しい部類の厚生労働省への届出が受理された医療機関です。
CPC(細胞培養加工施設)の高い技術により、 冷凍しない方法で幹細胞を投与できるので高い生存率を実現。ご自身の細胞や血液を利用するため、アレルギーや拒絶反応といった副作用の心配が少ないです。
大阪院はカフェのような落ち着いた雰囲気で治療を受けていただけるくつろぎの空間をご用意しております。
- 2億個の細胞を
投与可能※但し適応による - 高い安全性(化学薬品不使用)
- 入院不要
日帰り - 身体への
負担が少ない - 高い技術力を
もったCPC - くつろぎの
空間

厚生労働省届出済医療機関
第二種・第三種再生医療等提供計画 届出済
リペアセルクリニックは、第二種・第三種再生医療提供計画を厚生労働省に提出し受理されました。
-

自己脂肪由来幹細胞を用いた脳血管障害の治療
-

自己脂肪由来幹細胞を用いた糖尿病の治療
-

自己脂肪由来幹細胞を用いた肝障害の治療
-

自己脂肪由来幹細胞を用いた関節症治療
-

自己脂肪由来幹細胞を用いた顔面萎縮症、皮膚再生治療
-

自己脂肪由来幹細胞を用いた脊髄損傷の治療
-

自己脂肪由来幹細胞を用いた慢性疼痛の治療
-

多血小板血漿(PRP)を用いた変形性関節症の治療
-

多血小板血漿(PRP)を用いた筋腱炎、靭帯炎の治療
-

多血小板血漿(PRP)を用いた皮膚再生療法
-
悪性腫瘍の予防に対する活性化NK細胞を用いた細胞治療
-
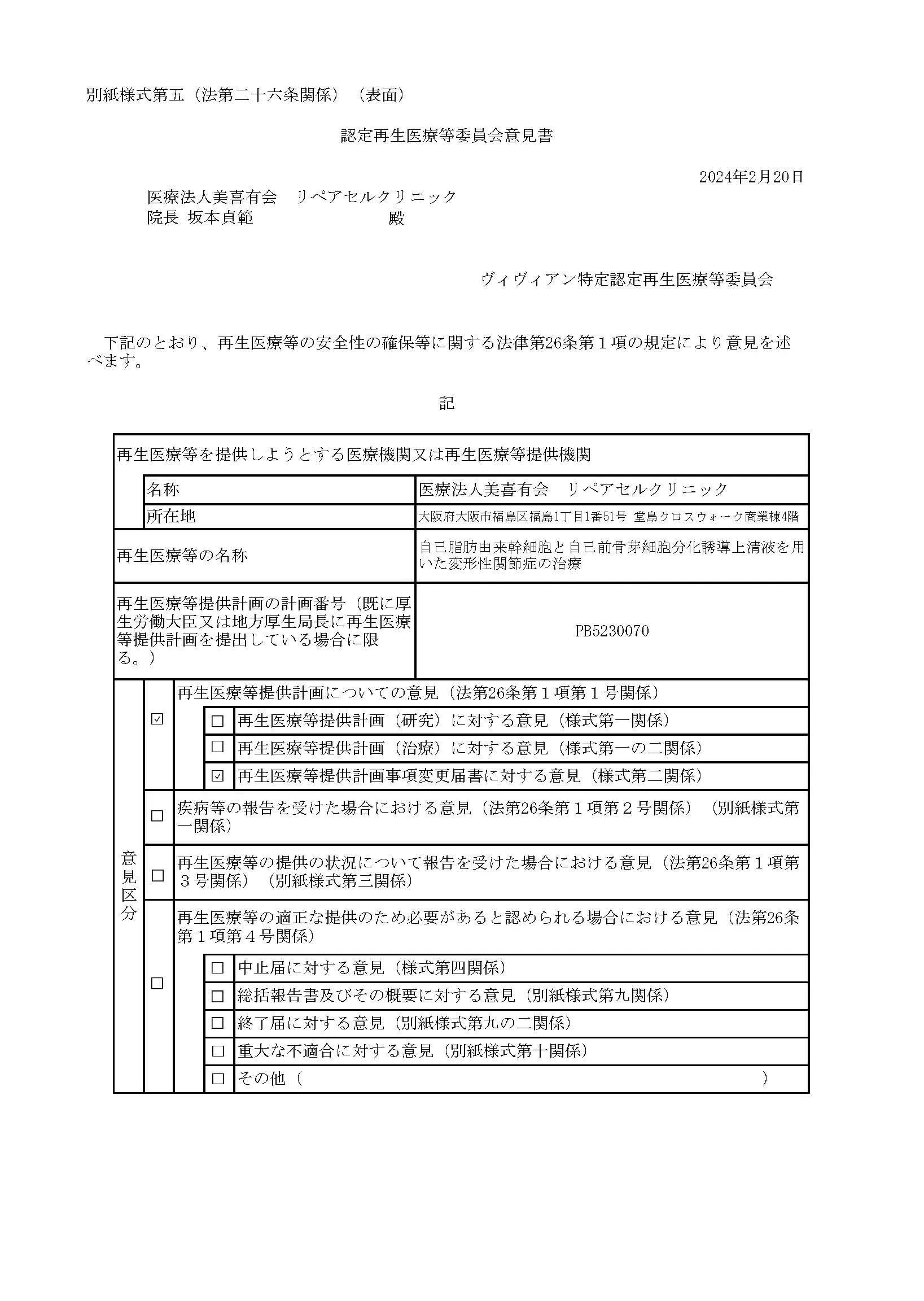
自己脂肪由来幹細胞と自己前骨芽細胞分化誘導上清液を用いた変形性関節症の治療



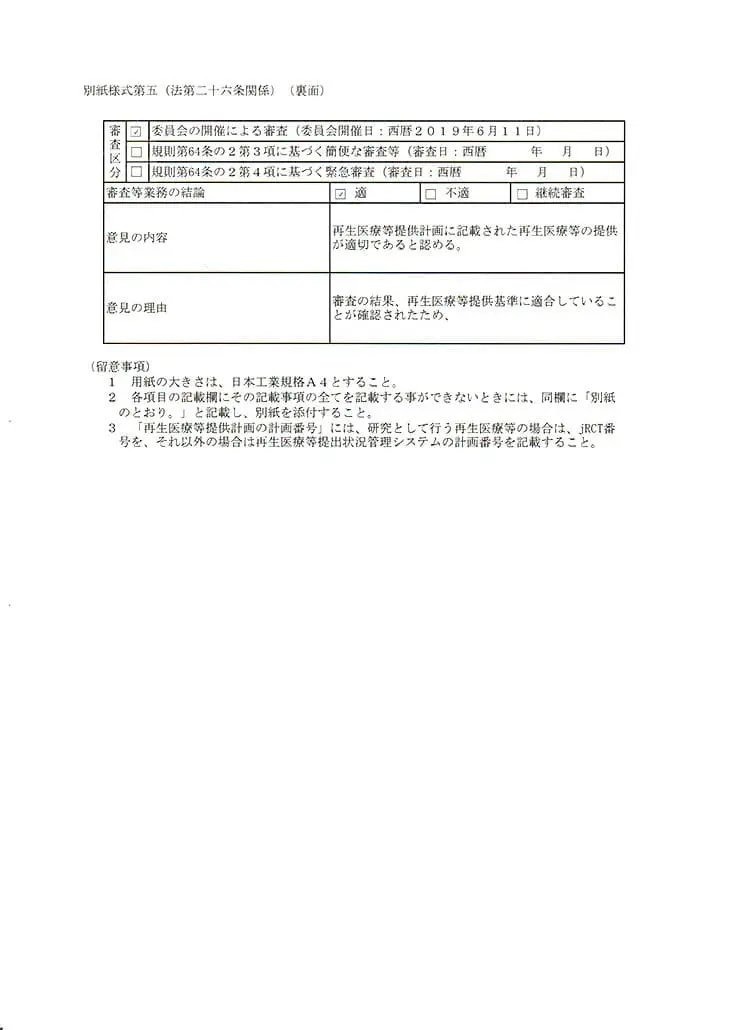


















これによりまだ国内では認可の少ない、自己の幹細胞を点滴で体内に巡らせ内臓などを再生させる治療、「変形性関節症」などの再生医療および、PRP(多血小板血漿)の関節内投与、さらにPRPや幹細胞を用いた肌の再生を、再生医療等安全確保法のもと、自由診療にて提供できるようになりました。自己の幹細胞を用いる再生医療は、厚生労働省が認めた特定認定再生医療等委員会において、治療の妥当性・安全性・医師体制・細胞加工管理体制など厳しく審査を行い、適切と認められる事ではじめて厚生労働省に治療計画を提出することができ、そこで受理され番号を付与されて、ようやく治療を行うことが可能となります。
坂本理事長のブログ
藤間医師のブログ
スタッフブログ
トピックス
-
- 頭部
- 脳出血
視床出血とは、脳の奥深くにある「視床」という部位で出血が起こる病気で、脳出血の中では被殻出血に次いで2番目に多い疾患です。 視床が出血すると手足のしびれや麻痺、意識障害など、さまざまな症状が現れます。 放置すると生命に関わるだけでなく、重い後遺症が生じることも少なくありません。 この記事では、視床出血で起こる症状や後遺症の特徴、発症メカニズム、治療方針、予後について詳しく解説します。 ご家族が視床出血を起こされた方や、脳出血の症状について知りたい方は、ぜひ最後まで読んで適切な対処法を理解しましょう。 また、現在リペアセルクリニックでは脳卒中の後遺症改善や再発予防を目的とした「再生医療」に関する情報をLINEで発信しております。ぜひご登録ください。 視床出血の主な症状・後遺症 視床出血では、出血した場所や範囲によって以下のような症状が現れます。 感覚障害(しびれ)や片麻痺 意識・眼球・言語障害 視床出血後に現れる後遺症 これらの症状を正しく理解して、早期発見・早期治療につなげることが大切です。 感覚障害(しびれ)や片麻痺 視床出血では、片側どちらかの顔や手の感覚障害(しびれ)や麻痺の症状が見られます。 具体的な症状は、以下のとおりです。 ピリピリとしたしびれ感 触った感覚が鈍くなる 温度の感覚がわかりにくくなる 関節の位置や動きがわかりにくくなる 視床は嗅覚以外のすべての感覚情報を大脳に伝える役割を担っているため、障害されると上記のような症状が現れます。 さらに、出血が視床周囲の内包まで広がると、反対側に片麻痺が起こります。 視床出血は感覚障害と運動麻痺が同時に起こることが特徴です。 意識・眼球・言語障害 出血の範囲が広がると、以下の障害が現れます。 意識障害:刺激に対して反応が鈍くなったり、意識を失ったりする 眼球障害:両目が内下方を向いて鼻先を見つめるような状態になる 瞳孔の異常:瞳孔が小さくなり、光への反応が鈍くなる 言語障害:言葉が出にくくなり、会話がしにくくなる 意識障害の程度は出血の大きさや進行速度によって異なり、軽度から昏睡状態まで幅広く見られます。 眼球の異常が起こるのは、視床の近くを通る脳幹の機能が障害されるためです。 また、左脳は言語機能に関与するため、左側の視床出血では失語症を始めとする言語障害が現れやすい特徴※があります。 ※出典:J-STAGE「左側の視床出血では言語障害が現れやすい」 視床出血後に現れる後遺症 視床出血は脳の深い場所で起こるため、手術で出血を取り除くことが難しく、後遺症が現れることが多い病気です。 主な後遺症には、以下があります。 視床痛:出血した脳の反対側の手や足に、焼けつくような強い痛みが出る 感覚障害:感覚が鈍くなったり、しびれが続いたりする 片麻痺:身体の片側が動かしにくい状態が続く 運動失調:動きがぎこちなくなり、バランスが取りにくくなる 高次脳機能障害:記憶力の低下、注意力の低下、半側空間無視などが起こる 高次脳機能障害は視床の周辺組織にも障害が及ぶことで起こります。 また、視床出血では脳室内に出血が広がりやすく、水頭症を併発することがあります。 視床出血の原因や発症メカニズム 視床出血が起こるメカニズムは以下の流れです。 段階 内容 1. 血管の損傷 高血圧により血管の内側が傷つき、動脈硬化が起こる 2. 血管の変化 血管の壁が厚くなったり、弾力性を失ったりする 3. 血管の破綻 血管全体の強度が低下し、高い血圧に耐えられなくなって破裂する 4. 出血の発生 破れた血管から血液が流れ出て、脳組織を圧迫する 視床出血のリスクとなる要因は、以下のとおりです。 高血圧 過度の飲酒 高齢 糖尿病 喫煙 脳卒中の既往 視床出血を予防するためには、日頃から血圧管理を徹底することが重要です。 視床出血は治る?治療方針と予後について 視床出血の治療は、出血そのものに対する手術は原則として行われず、内科的治療(保存療法)が中心となります。 これは、視床が脳の非常に深い場所にあり、手術で到達することが難しいことと、手術によって周辺の重要な神経を傷つけるリスクが高いためです。 治療の中心は「内科的治療」 「手術療法」が適応されるケース 予後は出血の程度と範囲によって異なる それぞれの治療法と予後について、詳しく見ていきましょう。 治療の中心は「内科的治療」 視床出血の内科的治療は、薬物療法を中心に血圧管理や栄養管理などを組み合わせて行われます。 治療の目的は、出血の拡大を防ぎ、合併症を予防し、残された脳機能を最大限に回復させることです。 主な治療内容は以下のとおりです。 治療法 目的と内容 血圧管理 降圧剤を使用して血圧を下げ、出血の拡大を防ぐ 止血治療 止血剤を投与して出血を止める 脳圧管理 脳圧降下剤を使用して脳のむくみを抑える 栄養管理 経口摂取が難しい場合は経鼻経管栄養や点滴で栄養を補給する リハビリテーション 全身状態が安定したら早期からリハビリを開始する とくに重要なのは、発症早期の厳格な血圧管理です。 血圧が高いままだと出血が拡大する危険があるため、慎重にコントロールします。 「手術療法」が適応されるケース 視床出血そのものに対する手術は基本的に行われませんが、合併症に対しては手術が必要になることがあります。 手術療法が検討されるのは、主に以下のケースです。 脳室内出血による水頭症が起こった場合 脳室が拡大して脳を圧迫している場合 意識障害が急速に悪化している場合 水頭症に対しては「脳室外ドレナージ」という手術を行います。 これは、頭蓋骨に小さな穴を開け、そこから脳室内にカテーテル(細い管)を挿入して、過剰にたまった脳脊髄液を体外へ流出させる方法です。 手術を行うかどうかは、患者さまの年齢、出血の大きさ、全身状態、合併症の有無などを総合的に判断して決定されます。 予後は出血の程度と範囲によって異なる 視床出血の予後は、以下の要因によって左右されます。 要因 予後への影響 出血量 10ml以下は予後が良好、25mlを超えると生命の危険が高まる 出血の広がり 中脳まで広がると生命の危険が高く、意識の回復も悪くなる 脳室内出血 脳室内に出血が広がると予後が悪化する 水頭症 水頭症を伴うと意識状態や認知機能の回復に影響する 年齢 高齢になるほど予後が悪く、とくに80歳以上は悪い傾向にある 意識レベル 発症時の意識レベルが低いと予後が悪い また、出血量が多い場合には、内包に出血が及んで片麻痺を伴いやすく、後遺症として残ることがしばしばあります。 予後を少しでも良くするためには、発症後すぐに適切な治療を受けること、厳格な血圧コントロールを行うこと、早期からリハビリを開始することが重要です。 視床出血の症状に関してよくある質問 視床出血の症状について、よくある質問を紹介します。 右側と左側の視床出血で症状は違う? 視床出血によって高次脳機能障害になる? 右側と左側の視床出血で症状は違う? 右側と左側の視床出血では、現れる症状に違いがあります。 脳は身体の反対側をコントロールしているため、右側の視床出血では左半身に、左側の視床出血では右半身に症状が現れます。 視床出血によって高次脳機能障害になる? 視床出血では高次脳機能障害が起こることがあります。 視床出血で現れる主な高次脳機能障害には、以下のようなものがあります。 記憶障害 注意障害 半側空間無視 失語症 遂行機能障害 感情の変化 これらの症状は、視床が脳の中心部に位置しているため、出血による血腫が周辺組織を圧迫することで起こります。 視床出血の症状・後遺症の治療には再生医療をご検討ください 視床出血は脳の奥深くにある視床という部位で出血が起こる病気で、感覚障害や片麻痺、意識障害、眼球障害、言語障害など、さまざまな症状が現れます。 主な原因は、長年の高血圧による動脈硬化です。 治療は内科的治療が中心となり、血圧管理や薬物療法、栄養管理などを行います。 視床出血の後遺症に対しては、再生医療という新しい治療選択肢があります。 再生医療は、脳出血の後遺症改善や再発予防を目的として行われます。 当院「リペアセルクリニック」では、視床出血をはじめとする脳卒中の後遺症に対する再生医療を提供しており、実際の改善症例も多くあります。 以下のページでは、再生医療によって5年間続いた脳出血の後遺症が改善した症例を紹介しているため、併せて参考にしてください。 >5年間続いた脳出血の後遺症が改善した症例(50代男性)はこちら 後遺症治療だけでなく脳出血の再発予防も期待できるため、「再生医療について詳しく知りたい方」は、当院リペアセルクリニックにご相談ください。
2025.11.28 -
- ひざ関節
膝の裏に「ピキッ」とした痛みを感じて、原因や治療法について不安を抱えている方も多いのではないでしょうか。 症状悪化を招かないために早期に医療機関を受診し、原因の特定・適切な治療を受けることが重要です。 適切な治療を受けずに放置してしまうと、痛みによって階段の上り下りや歩行がつらくなり、日常生活に影響が出てしまう可能性も考えられます。 この記事では、膝の裏が「ピキッ」と痛いときに考えられる原因や対処法、治療法について詳しく解説します。 膝裏の「ピキッ」とした痛みにお悩みの方は、ぜひ最後まで読んで適切な対処法を見つけましょう。 また、現在リペアセルクリニックでは手術なしで根本的な改善が期待できる再生医療に関する情報をLINEで発信しております。 膝の痛みに対する治療選択肢として、膝関節の症状に関する改善症例も紹介しておりますので、ぜひ登録してください。 膝の裏を構成する組織とそれぞれの役割 膝の裏の痛みを理解するには、まず膝の裏にどのような組織があるのかを知ることが大切です。 以下の表で、主な組織とその役割を確認しましょう。 組織名 役割・特徴 半月板 ・膝関節の内部にあるC字型の軟骨 ・衝撃を吸収して膝への負荷を軽減する ・膝関節のスムーズな動きと安定を保つ 滑膜 ・関節を覆う薄い膜 ・潤滑油のような体液を分泌し関節の動きを保つ ・炎症を起こすと痛みや腫れの原因となる ハムストリングスの腱 ・太ももの裏にある筋肉群の腱 ・膝の裏を通りすねの骨につながる ・膝をスムーズに曲げる役割を持つ 腓腹筋の腱 ・ふくらはぎの後ろにある筋肉の腱 ・膝裏からヒラメ筋の腱と合流してアキレス腱に付着している ・膝の曲げ伸ばしやかかとを上げる動作に必要 これらの組織によって、膝関節のスムーズな動きと安定性を実現しています。 膝の裏が「ピキッ」と痛いときに考えられる原因 日常生活や運動をしているときに、膝の裏に「ピキッ」とした感覚とともに痛みが現れることがあります。 このような場合、主な原因として以下の5つが考えられます。 変形性膝関節症 半月板損傷 ベーカー嚢腫 深部静脈血栓症 腱や靭帯の損傷 これらの正しい知識を身につけて、適切な治療を選択しましょう。 変形性膝関節症 変形性膝関節症は膝関節の軟骨がすり減ることで、関節が変形したり骨同士がぶつかって痛みが生じる疾患です。 膝の曲げ伸ばしのときに「ピキッ」とした痛みをはじめとして、以下のような症状が見られます。 膝を動かすときに「ピキッ」とした痛みや違和感が現れる 進行すると階段の上り下りや正座が困難になる 朝起きたときに膝のこわばりを感じることもある 症状が進行すると激痛によって歩行困難になるなど、日常生活に支障をきたすため、早めの対処が大切です。 半月板損傷 半月板損傷は、膝にねじれや強い衝撃が加わることで、膝関節内の半月板に亀裂が入ったり断裂したりする状態です。 とくに損傷部位が半月板の後方にある場合、膝の裏に「ピキッ」とした鋭い痛みを感じます。 スポーツや日常動作で膝をねじったときに発症しやすい 膝の裏に「ピキッ」とした鋭い痛みが走る 痛みや腫れのほかに、関節が引っかかるような感覚が現れる 膝の曲げ伸ばしがしづらくなることもある 放置すると症状が悪化する可能性や変形性膝関節症につながる可能性があるため、痛みを感じたら早めに受診しましょう。 ベーカー嚢腫 ベーカー嚢腫とは、膝関節にある袋が腫れて嚢腫を形成する疾患です。 膝の裏に「ピキッ」とした痛みと大きな腫れが現れることがあります。 関節炎や半月板損傷などに伴って現れることが多い 膝の裏に痛みだけでなく大きな腫れが現れる 膝を曲げたときに「ピキッ」とした痛みや圧迫感を感じる 腫れが大きくなると膝の動きが制限されるため、注意が必要です。 深部静脈血栓症 深部静脈血栓症とは、血管の内部に血の塊ができる疾患です。 血栓が膝の裏の血管にできると、血流が妨げられ「ピキッ」とした鋭い痛みが生じます。 長時間同じ姿勢でいることで発症リスクが高まる 膝の裏に「ピキッ」とした鋭い痛みが突然現れる 腫れや熱感を伴うこともある 血栓が臓器や脳にまで移動すると命に関わる危険がある 命に関わる疾患のため、疑わしい症状があれば早急に医療機関を受診してください。 腱や靭帯の損傷 ハムストリングスや腓腹筋などの腱に大きな力や過度のストレスが加わると、腱が損傷し「ピキッ」とした鋭い痛みを感じます。 運動のしすぎや急な方向転換、膝のねじれなどが原因 瞬間的に「ピキッ」とした鋭い痛みが走る 重症の場合は歩行が困難になることもある 無理に動かすと悪化するため、痛みを感じたらすぐに安静にしましょう。 膝の裏が「ピキッ」と痛いときに医療機関を受診する目安 膝の裏に痛みを感じたときに以下のような症状がある場合には、早めに整形外科を受診することをおすすめします。 安静にしていても痛みが続く 膝の裏に大きな腫れや熱感がある 膝の曲げ伸ばしができない、または極端に制限される 痛みが日に日に強くなっている 歩行が困難になっている 数日たっても痛みが改善しない 膝に力が入らない 膝の裏に異常な膨らみやしこりを感じる 痛みの原因に心当たりがない場合や、適切な対処法が分からない場合には、自己判断せず専門医に診てもらうことが大切です。 早期に受診することで、適切な治療を受けられ、早期回復を目指すことができます。 膝の裏が「ピキッ」と痛いときの対処法・注意点 膝の裏に「ピキッ」とした痛みを感じたときの対処法を解説します。 以下の3つの対処法を押さえておきましょう。 膝の負担を避けて安静にする ストレッチやマッサージ テーピングやサポーターの活用 痛みの原因や状態によって適切な対処法は異なります。 無理をせず自分の体の状態に合わせて実践してください。 膝の負担を避けて安静にする 膝の裏に痛みを感じたら、まずは無理に動かさず、安静を保つことが大切です。 膝に負担をかけすぎると、痛みが悪化する可能性があるため、症状が治まるまでは運動などは避けてください。 また、急性の痛みや腫れが見られる場合にはアイシングが効果的です。 氷嚢やタオルで包んだ保冷剤を15~20分を目安に患部に当てることで、血管が収縮し、炎症の悪化を抑えて痛みを軽減できる可能性があります。 ストレッチやマッサージ 軽いストレッチで筋肉を伸ばし、緊張を和らげることで痛みを緩和できる可能性があります。 膝裏の痛みに対しては、以下のストレッチがおすすめです。 ストレッチをする際の注意点として、無理に引っ張ったり、痛みを感じるまで伸ばしたりするのは避けてください。 また、痛みを感じたときにはすぐにストレッチを中止し、かかりつけの医師に相談しましょう。 テーピングやサポーターの活用 膝の裏が痛いときには、テーピングやサポーターの使用も有効です。 膝の安定性を高めることで無理な動きを制限したり負担を減らしたりすると、痛みの軽減に役立ちます。 とくにテーピングは知識が必要になるため、最初は医師に相談して使用しましょう。 膝の裏が「ピキッ」と痛いときの主な治療法 膝の裏に「ピキッ」とした痛みが現れたときの治療法には、以下の2つがあります。 保存療法 手術療法 それぞれの特徴を理解して、医師と相談しながら適切な治療法を選択しましょう。 保存療法 保存療法とは外科手術を行わない治療法で、主に軽度から中程度の痛みや炎症を抑えるために選択されます。 検査の結果、骨や関節、腱などの組織に大きな損傷が見られない場合の基本的な治療法です。 具体的なアプローチとしては、鎮痛剤の処方やヒアルロン酸の関節内注射、テーピングによる関節の固定などが挙げられます。 また、筋肉の強化や柔軟性の向上を目的としたリハビリや理学療法も保存療法の一種です。 リハビリと理学療法を行うことで関節を安定化させ、痛みの軽減と症状の再発を防ぎます。 手術療法 保存療法で効果が見られない場合や、疾患がある程度進行し重症化している場合には、手術療法が検討されます。 外科手術によって損傷した組織を修復したり、人工関節と損傷した関節を取り替えることで、本来の機能を取り戻します。 手術療法は根本的な改善が期待できる一方で、保存療法と比べると患者さまにかかる身体的負担が大きく、入院期間も長期にわたることが多いため、慎重に判断しなければなりません。 医師と十分に相談し、メリットとデメリットを理解したうえで治療法を選択することが大切です。 膝の裏の「ピキッ」とした痛みには再生医療をご検討ください 膝の裏に「ピキッ」とした痛みを感じたときは、まずは安静にして適切な対処を行うことが大切です。 症状が続く場合や悪化する場合には、早めに医療機関を受診して正確な診断を受けましょう。 治療法には保存療法と手術療法の他に、再生医療という新しい選択肢もあります。 再生医療とは、患者さま自身の幹細胞や血液を用いて、身体の自然治癒力を高めることで、損傷した組織の再生・修復を促す治療法です。 自己細胞を使うため拒絶反応やアレルギーなどの副作用リスクが少なく、手術や入院も不要です。 以下の動画では、当院の再生医療によって変形性膝関節症の痛みが改善した症例を紹介しているため、併せてご覧ください。 「再生医療について詳しく知りたい」という方は、ぜひ当院リペアセルクリニックにご相談ください。
2025.11.28 -
- 腰
突然、お尻から足にかけて電気が走るような激痛に襲われ、「この痛みを早く何とかしたい」と感じている方も多いでしょう。 「死ぬほど痛い」と表現されるほどの坐骨神経痛は、日常生活を奪うだけでなく、精神的にも大きなストレスとなります。 本記事では、坐骨神経痛が死ぬほど痛いときの対処法から、病院を受診すべき危険なサインについて解説します。 つらい坐骨神経痛を少しでも和らげ、適切な行動を取るためのガイドとしてお役立てください。 また、従来の治療では、手術によって痛みやしびれを取る治療が一般的とされてきましたが、近年では神経損傷を改善する可能性がある治療法として再生医療が注目されています。 再生医療は、患者さま自身の細胞や血液を用いて、炎症抑制や傷ついた組織の再生・修復を促す治療法です。 以下の動画では、再生医療によって、坐骨神経痛の原因の一つでもある腰椎椎間板ヘルニアが改善した症例を紹介しているため、併せて参考にしてください。 https://youtu.be/GcUDE6GCblE?si=w413-3MJKrbOqP96 「坐骨神経痛を早く何とかしたい」「再生医療について詳しく知りたい」という方は、ぜひ当院リペアセルクリニックにご相談ください。 ▼坐骨神経痛の治療について無料相談! >>(こちらをクリック)今すぐ電話相談してみる 坐骨神経痛が死ぬほど痛いときの対処法 耐え難いほどの激痛がある場合、まずは痛みをコントロールし、症状の悪化を防ぐことが優先です。 ご自宅ですぐに実践できる基本的な対処法として、主に以下の2つが挙げられます。 無理に動かず安静にする 状況に応じて患部を冷やす・温める 自己判断で誤ったケアを行うと逆効果になることもあるため、正しい内容を以下で確認していきましょう。 無理に動かず安静にする 坐骨神経痛が死ぬほど痛いときは、痛み始めから48~72時間までは無理に体を動かさず、一番楽な姿勢で安静を保つことが重要です。 しかし、3日以上の長期安静は、筋力低下や関節拘縮(固くなる)につながるため、痛みが落ち着いたら可能な範囲内で少しずつ動きましょう。 痛みが強いときは、以下の姿勢を取ると神経の緊張がゆるみやすく、体が楽になることが多いです。 項目 詳細 横向き寝 ・痛い側を上にして横になり、膝を軽く曲げて背中を丸める。(エビのような姿勢) ・膝の間にクッションを挟むとさらに安定します。 仰向け寝 ・膝の下にクッションや丸めた毛布を入れ、膝を立てた状態にする。 「早く治したい」と焦って無理にストレッチやマッサージを行うと、炎症を起こしている神経をさらに刺激し、痛みを増幅させる恐れがあります。 まずは、痛みが落ち着く姿勢を探し、炎症が引くのを待つことが重要です。 状況に応じて患部を冷やす・温める 坐骨神経痛が死ぬほど痛いときの対処として、患部を「冷やす」または「温める」のが有効な場合があります。 症状が出た時期や患部の状態によって異なりますが、以下の基準で使い分けましょう。 項目 詳細 冷やす(急性期) ・急に激痛が出た直後や、患部が熱感を持っている場合 ・保冷剤や氷嚢をタオルで包み、10分〜15分程度冷やすことで、痛みの緩和が期待できる 温める(慢性期) ・痛みが落ち着き、重だるい痛みや冷えを感じる場合 ・ホットパックや入浴で血流を良くすることで、筋緊張の軽減につながる 痛みが出始めた直後は、強い炎症を引き起こしている状態のため、冷やすことで痛みの緩和が期待できます。 連続して同じ箇所を冷やしすぎると血行不良につながったり、凍傷のリスクがあるため、1回10〜15分を目安に行いましょう。 一方で、痛みが落ち着いた後は、患部を温めて血行を促進させることで筋肉の緊張が和らぎ、痛みが軽減される効果が期待できます。 坐骨神経痛の主な症状|死ぬほど痛いときは要注意 坐骨神経痛は単なる腰痛とは異なり、お尻から足先にかけての広範囲にわたって、しびれや鋭い痛みが現れるのが大きな特徴です。 ご自身の症状が一般的な範囲内のものか、あるいは早急な処置を要する危険な状態か判断するために、以下の3つのポイントを確認していきましょう。 腰から足先まで広がる鋭い痛み 長時間座ることで起きるしびれ すぐに医療機関を受診すべき緊急性の高い症状 特に3つ目で解説する症状に当てはまる場合は、神経に深刻なダメージが及んでいる可能性があるため、決して放置してはいけません。 以下では、それぞれ詳しく確認していきましょう。 腰から足先まで広がる鋭い痛み 坐骨神経痛の主な症状として、お尻から太ももの裏、ふくらはぎ、そして足先へと電流が走るような鋭い痛みが挙げられます。 坐骨神経は人体で最も太く長い神経であるため、腰の異変であっても、その影響は足の指先にまで及びます。 具体的には、「ビリビリと電気が走る」「焼け付くように熱い」「針で刺されたような激痛」と表現されることが多いです。 これらの痛みは、歩き始めや前かがみになった瞬間など、神経が引き伸ばされたり圧迫されたりする動作で強まる傾向があります。 長時間座ることで起きるしびれ 坐骨神経痛による痛みと並んで多くの患者さまを悩ませるのが、足のしびれや感覚の異常です。 特にデスクワークや車の運転などで長時間座り続けていると、お尻の筋肉が神経を圧迫し続け、症状が悪化しやすくなります。 「足の裏に何かが張り付いているような感覚」や「冷たい水が流れるような違和感」を覚えることもあります。 立ち上がろうとした瞬間に力が入りにくかったり、足がもつれたりする感覚がある場合は、神経の伝達機能が低下しているサインと考えられます。 すぐに医療機関を受診すべき緊急性の高い症状 「死ぬほど痛い」という痛みの強さに加え、身体機能に関わる症状が現れている場合は、一刻を争う事態である可能性があります。 主に以下のような症状が現れていないか、注意が必要です。 緊急性の高い症状 具体的な症状 排尿・排便の障害 ・尿が出にくい、便意を感じにくい、排泄が困難 重度の運動麻痺 ・両足のしびれや麻痺、力が入りにくい 会陰部の感覚麻痺 ・お尻、股間、太ももの内側などの感覚が鈍くなる、またはなくなる 急激な症状悪化 ・痛みが急激に強くなり、耐えられないほどの痛みを感じる これらは重度の神経圧迫(馬尾症候群など)や、別の重篤な疾患が隠れている可能性を示唆する危険なサイン(レッドフラッグ)です。 腰痛以外に上記のような症状が見られる場合は、様子を見ることなく、直ちに整形外科や救急外来を受診してください。 早期受診と適切な治療を受けることが、後遺症を防ぐための分かれ道となります。 死ぬほど痛い坐骨神経痛を引き起こす原因3つ 「坐骨神経痛」は病気の名前ではなく、何らかの原因によって神経が圧迫された結果として現れる症状のことです。 死ぬほどの激痛を引き起こす代表的な原因として、主に以下の3つの疾患が考えられます。 椎間板ヘルニア 脊柱管狭窄症 梨状筋症候群 原因によって痛みが強まる動作や対処法が異なるため、ご自身の症状がどのタイプに近いかを確認してみましょう。 椎間板ヘルニア 椎間板ヘルニアは、背骨の骨と骨の間にあるクッション(椎間板)の中身が飛び出し、神経を圧迫してしまう病気です。 20〜40代の比較的若い世代に多く見られ、重いものを持ったり、前かがみの姿勢をとったりした瞬間に痛みが走るのが特徴です。 飛び出したヘルニアが坐骨神経を圧迫することで、耐えられないほどの激しい痛みにつながります。 脊柱管狭窄症 脊柱管狭窄症は、加齢によって骨や靭帯が変形し、神経の通り道である「脊柱管」が狭くなってしまう病気です。 主に50代以上の中高年に多く、背筋を伸ばして歩くと痛みが強まり、前かがみになって休むと楽になる「間欠性跛行(かんけつせいはこう)」という症状が特徴的です。 ヘルニアとは対照的に、腰を反らす動作で神経の圧迫が強まるため注意が必要です。 梨状筋症候群 梨状筋症候群は、腰の骨ではなく、お尻の奥にある「梨状筋」という筋肉が硬くなり、その下を通る坐骨神経を圧迫することで起こります。 主な原因は、長時間のデスクワークや運転、スポーツによる筋肉の使いすぎです。 レントゲンやMRIで腰に異常が見つからない場合、この筋肉のコリが激痛の正体であるケースも少なくありません。 坐骨神経痛の死にそうなほどつらい痛みを和らげる治療法 「死ぬほど痛い」と感じるレベルの坐骨神経痛は、自然治癒を待つだけでは改善が難しく、専門的な医療介入が必要です。 痛みの強さや原因となっている疾患に合わせて、主に以下の治療法を行います。 薬物療法や神経ブロック注射 リハビリテーション 手術療法 再生医療 それぞれの治療法がどのような目的で行われ、どのような効果が期待できるのかを解説します。 薬物療法や神経ブロック注射 耐え難い痛みがある場合、まずは薬の力を使って「痛みをコントロール」することを優先します。 内服薬では、一般的な消炎鎮痛剤(NSAIDs)に加え、神経の興奮を抑える神経障害性疼痛治療薬(プレガバリンなど)が処方されることが一般的です。 処方された薬を服用しても痛みが引かない場合は、「神経ブロック注射」が検討されます。 神経ブロック注射とは、興奮している神経の周りに局所麻酔薬を直接注入し、一時的に神経の働きを遮断する方法です。 痛みの伝達を強制的に止めることで、筋肉の緊張が解け、血流が改善して回復に向かうきっかけを作ることができます。 リハビリテーション 薬や注射で激痛が和らいだら、再発を防ぎ、身体機能を回復させるためのリハビリテーションへと移行します。 リハビリには、専用の機器を使って患部を温めたり、骨盤を牽引したりする「物理療法」と、理学療法士の指導のもとで行う「運動療法」があります。 硬くなった筋肉をほぐし、背骨を支える筋力をつけることで、神経への圧迫を減らすことが目的です。 地道な取り組みですが、根本的な解決を目指す上で欠かせないプロセスといえるでしょう。 手術療法 保存療法を3ヶ月以上続けても改善しない場合や、排尿障害や重度の麻痺といった緊急性の高い症状がある場合は、手術療法が検討されます。 手術療法の目的は、ヘルニアを切除したり、厚くなった骨を削ったりして、物理的に神経の圧迫を取り除くことです。 近年では、内視鏡を用いた傷口の小さな手術(MED法やPELD法など)も普及しており、体への負担は軽減傾向にあります。 ただし、手術にはリスクも伴うため、医師とよく相談し、納得した上で決断することが望ましいでしょう。 再生医療 近年の神経痛治療では、手術や薬に頼らずに治療できる「再生医療」が注目されています。 再生医療は、患者さま自身の細胞や血液を用いて、炎症抑制や傷ついた組織の再生・修復を促す治療法です。 従来の治療では難しかった損傷した神経にアプローチし、坐骨神経痛の原因となっている椎間板ヘルニアなどの神経疾患の根治を目指せます。 自己細胞のみを使うためアレルギー反応や拒絶反応などの心配が少ない点が特徴です。 以下のページでは、再生医療によって腰椎椎間板ヘルニアの痛みやしびれが改善した症例を紹介しているため、併せて参考にしてください。 >再生医療によって腰椎椎間板ヘルニアの症状が改善した症例(60代女性)はこちら 「再生医療について詳しく知りたい」という方は、ぜひ当院リペアセルクリニックにご相談ください。 坐骨神経痛が死ぬほど痛いときによくある質問 本章では、坐骨神経痛が死ぬほど痛いなど、緊急時によくある質問について回答します。 坐骨神経痛が痛すぎるときはどうしたらいい? 坐骨神経痛でやってはいけないことは? あまりの激痛に混乱し、どう対処すれば良いのか、何を避けるべきなのか判断に迷うことも少なくありません。 間違った対処で症状を悪化させないよう、正しい知識を確認しておきましょう。 坐骨神経痛が痛すぎるときはどうしたらいい? 身動きが取れないほどの激痛時は、無理に通院しようとせず、まずは「一番楽な姿勢」で安静を保つことを優先しましょう。 具体的には、横向きで背中を丸めるか、仰向けで膝の下にクッションを入れると神経圧迫がゆるみやすくなります。 患部に熱感があれば氷嚢で10〜15分ほど冷やし、手元に市販の鎮痛剤があれば、服用して痛みのピークが過ぎるのを待ちましょう。 48~72時間安静にしても強い痛みが続く場合、または少し動けるようになった段階で、早急に医療機関を受診してください。 坐骨神経痛でやってはいけないことは? 坐骨神経痛になったら腰への負担を避けるため、以下のような行動・動作を取らないように注意しましょう。 重いものを持ち上げる 同じ姿勢を長時間続ける 患部を冷やしすぎる 自己流のストレッチを行う 過度な体重増加 痛みを無視したまま、重いものを持ち運んだり、同じ姿勢を長時間続けたりしないように注意してください。 また、患部を冷やすことで一時的に痛みの緩和が期待できますが、15~20分を超えて連続して冷やすと血行不良を招き、逆に痛みの悪化につながる可能性があります。 自己判断でのケアはリスクが高いため、動けないほど痛みが強い時期は「安静にして痛みが落ち着くのを待つ」ことを優先しましょう。 坐骨神経痛が死ぬほど痛いときは再生医療をご検討ください 「死ぬほど痛い」坐骨神経痛も、適切な対処と専門的な治療によって、改善への道筋を見つけられます。 動けないほど痛みがある場合は、無理に動こうとせずに痛みが落ち着くまで安静にしましょう。 しかし、「排泄障害」や「足腰の麻痺」が見られる場合は、重度の神経圧迫(馬尾症候群など)や、別の重篤な疾患が隠れている可能性があるため、すぐに整形外科や救急外来を受診してください。 「現在の治療で期待した効果が得られていない」「手術には抵抗がある」という方は、再生医療による治療も選択肢の一つです。 再生医療は、患者さま自身の細胞や血液を用いて、炎症抑制や傷ついた組織の再生・修復を促す治療法です。 従来の治療では難しかった損傷した神経にアプローチし、坐骨神経痛の原因となっている椎間板ヘルニアなどの神経疾患の根治を目指せます。 「再生医療について詳しく知りたい」という方は、ぜひ当院リペアセルクリニックにご相談ください。
2025.11.28 -
- その他
「モートン病に効果的なマッサージはある?」 「痛みを和らげる方法は?」 モートン病による足の指の付け根に走るピリッとした痛みやしびれを少しでも改善したいという方も多いのではないでしょうか。 歩くたびに感じる痛みは、放っておくと痛みが慢性化する可能性もあるため、適切な治療やケアが欠かせません。 本記事では、モートン病に効果的なマッサージ方法や、痛みを和らげる方法について紹介します。 マッサージ以外に痛みを和らげる方法も紹介しているため、モートン病の症状のお悩みの方は、ぜひ参考にしてください。 また、モートン病の痛みがなかなか治らない方は、再生医療による治療をご検討ください。 再生医療は、患者さまの細胞や血液を用いて自然治癒力を高めることで、痛みの原因となっている損傷した神経の再生・修復を促す医療技術です。 当院リペアセルクリニックでは、再生医療について無料カウンセリングを行っているため、ぜひ一度ご相談ください。 モートン病に効果的なマッサージ方法4選 モートン病の痛みを緩和するためには、患部を強く刺激するのではなく、足全体の筋肉を柔軟にし、神経への圧迫を減らすアプローチが効果的です。 本章では、モートン病の痛みに効果的なマッサージ方法を4つ紹介します。 足指のマッサージ 足裏のマッサージ 足の甲のマッサージ 足首のマッサージ 上記のマッサージを適切に行うことで、足の疲労改善、負担の軽減が期待できます。 それぞれの具体的なやり方を見ていきましょう。 足指のマッサージ モートン病の足指マッサージでは、縮こまって固まった足の指を一本ずつ丁寧にほぐし、本来の動きを取り戻すことを目指します。 靴の中で圧迫された指を広げることで、血行が促進され、神経圧迫による痛みの緩和が期待できます。 主に以下の手順でマッサージしましょう。 【具体的なマッサージ方法】 ①:足の指を一本ずつ手で持ち、軽く回したり、もみほぐしたりする。 ②:①をすべての足指で行う お風呂上がりなど、筋肉が温まって柔らかくなっているタイミングで行うと、よりスムーズに動かせるのでおすすめです。 足裏のマッサージ 足裏の筋肉が硬くなるとモートン病の一因である「横アーチの崩れ(開張足)」につながりやすいため、マッサージで柔軟性を保つことが大切です。 以下の具体例のように、手を使うだけでなく、道具を活用する方法も手軽でおすすめです。 【具体的なマッサージ方法】 手の親指を使い、土踏まずから指の付け根に向かって、優しく押し流すようにマッサージする。 ゴルフボールやテニスボールを床に置き、足裏で転がすようにして全体を刺激する。 患部(指の付け根など)に痛みがある場合は、指やボールで強くグリグリと押すのは避けてください。 あくまで「痛気持ちいい」程度の強さを意識し、筋肉の張りを取るイメージで行いましょう。 足の甲のマッサージ 足の甲にある骨と骨の間(中足骨間)を広げるようなマッサージは、圧迫された神経の通り道を確保するのに役立ちます。 主に以下の手順でマッサージしましょう。 【具体的なマッサージ方法】 ①:足の甲の骨と骨の間にある溝に、手の親指を軽く当てる。 ②:足首側から指先側に向かって、溝をなぞるように優しくさする。 強く押しすぎると組織を傷める可能性があるため、皮膚を動かす程度の優しい力加減で行うのがポイントです。 足首のマッサージ 足首が硬いと地面からの衝撃が直接足指の付け根に伝わりやすくなるため、足首のマッサージで可動域を広げておくことが望ましいです。 【具体的なマッサージ方法】 ①:座った状態で、片方の足をもう片方の太ももの上に乗せ、手で足先を掴む。 ②:大きく円を描くように、ゆっくりと足首を回す。 ③:アキレス腱周辺を指でつまむようにして、下から上へと優しく揉みほぐす。 足首の柔軟性は、歩行時の衝撃吸収や足全体の血流循環に大きく関わっています。 足元の土台となる足首を整えることで、歩行のバランスが安定し、結果として患部への負担軽減につながるでしょう。 モートン病でマッサージするときの注意点 マッサージはモートン病の痛みを和らげる有効な手段ですが、誤った方法で行うと症状を悪化させたり、回復が遅れるリスクも潜んでいます。 適切なケアを行い、順調な回復を目指すための注意点について解説します。 痛いところを強く押さない セルフケアで改善しない場合は放置しない 良かれと思って行った行動が逆効果にならないよう、正しい対処法を理解しておきましょう。 痛いところを強く押さない モートン病は神経が圧迫され、炎症を起こすことで痛みやしびれを感じるため、患部を指で強く押したり揉んだりすることは避けてください。 マッサージによって痛みを感じる部分に強い刺激を与えると、炎症が広がり、痛みが増してしまう可能性があります。 「痛いところをマッサージすれば治る」と考えがちですが、無理に触れないのが基本です。 マッサージを行うときは痛みを感じる部分ではなく、その周辺の筋肉や関節(足の甲や足首など)を優しくほぐすことを目的に行いましょう。 セルフケアで改善しない場合は放置しない マッサージなどのセルフケアを続けても症状が軽くならない、あるいは痛みが強くなる場合は、速やかに医療機関を受診しましょう。 場合によってはモートン病ではなく「疲労骨折」など、別の疾患や怪我だったという可能性も否定できません。 また、痛みを放置したまま生活していると症状が悪化したり、足以外への負担につながり、別の問題が発生したりすることもあります。 つらい痛みから解放されるには、専門医による適切な診断と治療を受けることが重要です。 モートン病の痛みを和らげる方法【マッサージ以外】 モートン病の痛みを和らげるには、マッサージによるセルフケアに加えて、日頃の環境を見直すのが効果的です。 足への負担を物理的に減らすために取り組みたいアプローチについて解説します。 シューズの見直し インソールなどの活用 湿布の活用 これらを組み合わせることでモートン病の痛みを和らげる効果が期待できるため、できることから実践していきましょう。 シューズの見直し モートン病の痛みを和らげるためには、原因となりやすい「足先が窮屈な靴」を避け、足指が自由に動かせる靴を選ぶことが大切です。 ハイヒールやパンプス、幅の狭い靴は、足指の付け根に過度な荷重と圧迫を与えてしまいます。 痛みが強い時期は、以下のような特徴を持つ靴に変えることを検討してみてください。 つま先が広く、指を動かせるスペースがある ヒールが低く(3cm以下推奨)、安定している クッション性が高く、衝撃を吸収してくれる 靴を変えるだけでも、患部への当たりが柔らかくなり、歩行時の痛みが大きく改善することがあります。 インソールなどの活用 崩れてしまった足のアーチ構造を支えるために、専用のインソール(中敷き)や足底パッドを活用するのも有効な手段です。 特に「中足骨パッド」と呼ばれる盛り上がりのあるインソールを使用すると、下がってしまった横アーチが持ち上げられます。 これにより、神経が圧迫されている骨同士の間隔が広がり、痛みの緩和が期待できます。 ドラッグストアやスポーツ用品店で市販されているものから試し、ご自身の足裏の形状にフィットするものを見つけると良いでしょう。 湿布の活用 モートン病による痛みが強く、患部に熱感や腫れがある場合は、炎症を抑えるために湿布を活用するのも一つの方法です。 湿布に含まれる鎮痛消炎成分が浸透することで、鋭い痛みを一時的に落ち着かせる効果が期待できます。 ただし、湿布はあくまで痛みを抑える対症療法であり、神経の圧迫そのものを解消するわけではありません。 痛みが引かないからといって漫然と貼り続けるのではなく、マッサージや靴の見直しなどの対策と並行して使用することをおすすめします。 モートン病のマッサージ方法に関してよくある質問 モートン病の痛みにお悩みの方から多く寄せられる質問の中から、特に知っておきたい以下の2点について回答します。 モートン病を自分で治す方法は? モートン病になったらやってはいけないことは? 正しい知識を持ち、モートン病の悪化を防ぎながら改善を目指すための参考にしてください。 モートン病を自分で治す方法は? 軽度のモートン病であれば、生活習慣の見直しとセルフケアを組み合わせることで、症状の改善を目指すことは可能です。 本記事で紹介した「足指や足裏のマッサージ」に加え、以下の取り組みを継続することが鍵となります。 靴の変更:幅広でクッション性の高い靴を選び、物理的な圧迫を減らす。 インソールの使用:中足骨パッドなどを使い、落ちてしまった横アーチを支える。 足指の運動:タオルギャザーなどで足の筋力を鍛え、アーチ機能改善を目指す。 上記のような対応は、一時的な対処ではなく、毎日続けることで少しずつ足の環境を整えていくものなので、途中で中止せずに継続することが重要です。 ただし、セルフケアで痛みが引かない場合は、無理をせずに早めに専門医に相談することをおすすめします。 モートン病になったらやってはいけないことは? モートン病の症状を悪化させないためには、患部である足指の付け根に「強い衝撃」や「圧迫」を与える行動を避けることが鉄則です。 具体的には、以下のような行動が回復を妨げる要因となるため、できる限り避けましょう。 やってはいけないこと リスク 患部を強く揉む 痛みのある場所をグリグリと押すと、炎症が広がる可能性がある ハイヒールや窮屈な靴を履く つま先に体重が集中し、神経圧迫が強まることで痛みが強くなる可能性がある 痛みを我慢しての運動 ランニングやジャンプなど、着地の衝撃によって痛みが悪化する可能性がある つま先立ち 中足骨頭(指の付け根)に過度な負担がかかるため、症状が悪化する可能性がある 「早く治したい」と焦って、痛みを我慢して強くマッサージしたり、運動を継続することは避けた方が良いです。 まずは患部を安静に保ち、足への負担を減らす環境づくりや対策を優先すると良いでしょう。 モートン病がマッサージで改善しないなら再生医療をご検討ください 足指の痛みやしびれを和らげるには、日々のマッサージや生活環境の見直しが有効です。 しかし、マッサージはあくまで対症療法であり、損傷した神経そのものを完全に治せるわけではない点も覚えておく必要があります。 セルフケアを続けても痛みが改善しない方や慢性化した痛みを根本的に治療したい方は、新たな選択肢として「再生医療」をご検討ください。 再生医療は、患者さまの細胞や血液を用いて自然治癒力を高めることで、損傷した神経の再生・修復を促す医療技術です。 外科的な手術をせずに神経損傷の改善を目指せるため、「痛みを根本から治したいけれど手術は避けたい」と考える方にとって大きな希望となる可能性があります。 痛みを我慢して歩くことを当たり前にせず、専門的な治療も含めた幅広い選択肢の中から、ご自身に合った解決策を見つけていきましょう。 当院リペアセルクリニックでは、再生医療の具体的な治療について無料カウンセリングを行っているため、ぜひ一度ご相談ください。
2025.11.28