-
- 靭帯損傷
- 半月板損傷
- ひざ関節
- スポーツ医療
前十字靭帯断裂(ACL断裂)は、膝関節の中にある靭帯が切れてしまうケガです。 サッカーやバスケットボールなど、急な方向転換やジャンプが多いスポーツで発生しやすく、一度断裂すると自然に治ることはありません。 「前十字靭帯を断裂してしまったけれど、いつ頃スポーツに復帰できるのだろう」「リハビリはどのくらいかかるのか」と不安を感じている方も多いのではないでしょうか。 この記事では、前十字靭帯断裂からスポーツ復帰までの期間の目安、リハビリの流れ、治療法の選択肢について解説します。 前十字靭帯断裂でスポーツ復帰を目指している方は、ぜひ最後まで読んで、ご自身に合った回復への道筋を見つけましょう。 また、「手術による長期離脱は避けたい」「できるだけ早く競技に復帰したい」という方は、再生医療も選択肢の一つです。 当院(リペアセルクリニック)では、ACL損傷をはじめとしたスポーツ外傷に対し、幹細胞治療やPRP療法などの再生医療を用いた治療を行っています。 >>実際の症例はこちら 症例や治療内容については、以下の公式LINEでも紹介しています。 「自分の靭帯の状態でも適応になるのか知りたい」という方は、まずは当院(リペアセルクリニック)へご相談ください。 \公式LINEでは再生医療に関する情報や症例を公開中!/ 前十字靭帯断裂(ACL断裂)からスポーツ復帰までの目安は6カ月〜12カ月程度 前十字靭帯断裂の手術後、スポーツに復帰できるまでの期間は競技によりますが一般的に6カ月〜12カ月程度です。 ただし、損傷の程度やリハビリの進み具合によって個人差があり、以下が目安となります。 歩行可能になるまでの期間は約2〜4週間 ジョギング再開の目安は約3カ月 それぞれの時期における回復状態と注意点を把握して、安全なスポーツ復帰を目指しましょう。 歩行可能になるまでの期間は約2〜4週間 前十字靭帯再建術後、自分の足で歩けるようになるまでには約2〜4週間かかります。 術後数日は車椅子での生活となる場合もありますが、松葉杖を使えば翌日から移動が可能です。 この時期は膝の可動域を回復させるリハビリが中心となり、無理をせず段階的に荷重をかけていくことが大切です。 日常生活への復帰を焦らず、医師や理学療法士の指導のもとでリハビリを継続しましょう。 ジョギング再開の目安は約3カ月 ジョギングを再開できる目安は、術後約3カ月です。 移植した腱が骨にしっかりと定着し、強度が安定し始めるのがこの時期です。 徐々にジョギングを再開できるようになりますが、無理な運動は再損傷のリスクを高めます。 ジョギングを開始する際は平らな場所でゆっくりとしたペースから始め、膝に痛みや違和感がないか確認しながら進めましょう。 「3カ月経ったから大丈夫」ではなく、筋力や膝の安定性が十分に回復しているかを確認することが大切です。 ACL手術後のリハビリ期間とスポーツ復帰までのステップ 前十字靭帯再建術後のリハビリは、手術直後から段階的に進めていきます。 移植した腱を保護しながら、可動域訓練・筋力トレーニング・スポーツ動作の練習へと負荷を高めていくことが重要です。 以下の表は、手術後からスポーツ復帰までの流れを時系列でまとめたものです。 手術からの時期 リハビリ内容 手術直後 膝周辺の組織の柔軟性を確保する。装具を着用し、膝関節の動きを伴わない筋力トレーニングを開始。膝以外の部分(体幹・上半身など)のトレーニングも行う 1週間 体重の1/3程度の荷重練習を開始。関節の動きを改善する運動を始める 2〜3週間 全体重をかける練習へ移行。軽く曲げる程度のスクワットなど、体重をかけながらのトレーニングを実施 4〜6週間 エアロバイクなどマシーンでの運動を開始。より積極的に体重をかけたトレーニングを進める 3カ月 ジョギングを開始。平らな場所でゆっくりとしたペースから始める 4カ月 両足ジャンプ、軽いターン動作を開始 6カ月 スポーツの練習を開始。競技特有の動作練習を段階的に取り入れる 8〜12カ月 競技への完全復帰を目指す。筋力が健側の85%以上に回復していることが目安 移植腱が負担に耐えられるようになるまでは約3カ月かかるため、それまでは無理な運動を避けることが大切です。 前十字靭帯断裂に対する主な治療法 前十字靭帯断裂の治療法は主に以下の2つがあります。 自家腱移植(ハムストリング腱・膝蓋腱) 保護的早期運動療法 それぞれの治療法の特徴を理解して、ご自身に合った治療を選択しましょう。 自家腱移植(ハムストリング腱・膝蓋腱) 自家腱移植は、自分の体にある腱を使って断裂した前十字靭帯を再建する手術です。 移植に使用される腱は、主に以下の2種類があります。 ハムストリング腱(太ももの裏側にある腱) 膝蓋腱(膝のお皿の下にある腱) 手術は関節鏡手術と呼ばれる方法で行われ、数ミリほどの小さな穴からカメラを入れるため、傷口が小さく、入院期間も短くて済みます。 入院期間は短い場合で4〜7日程度です。 スポーツ復帰までの期間は一般的に8〜12カ月程度とされていますが、競技の種類やリハビリの進み具合によって個人差があります。 どちらの腱を使用するかは、競技の種類やご自身の希望などを考慮して医師と相談して決定します。 保護的早期運動療法 保護的早期運動療法は、手術を行わずに装具とリハビリで膝の機能回復を目指す治療法です。 治療の流れは以下のとおりです。 装具を使用して膝関節を保護・固定する 炎症を管理しながら、できるだけ早期にリハビリを開始する 膝の可動域を回復させる訓練を行う 太ももの筋肉を中心に筋力強化を行い、膝の安定性を補う 保護的早期運動療法は、損傷が軽度の場合や手術を希望されない場合に検討されます。 ただしスポーツ復帰を目指す場合、保存療法では膝の不安定性が残りやすく、競技中に「膝崩れ」を起こすリスクがあります。 そのため、スポーツ復帰を希望される方には、基本的に手術による治療が推奨されています。 前十字靭帯断裂後にスポーツ復帰の期間を早めるなら再生医療も選択肢の一つ 前十字靭帯断裂からスポーツ復帰を目指すには、手術とリハビリを経て6カ月〜12カ月程度の期間が必要です。 損傷の程度や回復の進み具合には個人差がありますが、焦らず段階的にリハビリを進めることが安全な復帰への近道となります。 手術以外の選択肢としては、再生医療という治療法があります。 幹細胞治療やPRP療法(多血小板血漿療法)など、患者さま自身の幹細胞・血液を活用する治療法です。 手術を避けたい方や、早期復帰を希望される方にとって、治療の選択肢の一つとなる可能性があります。 以下は当院で変形性膝関節症と前十字靭帯断裂を抱える方に再生医療を行い、しゃがみ込みの痛みが改善した症例になりますので、ぜひ参考にしてください。 再生医療について詳しくは、以下の動画でも紹介しています。 前十字靭帯断裂でお悩みの方は、当院「リペアセルクリニック」にご相談ください。 \公式LINEでは再生医療に関する情報や症例を公開中!/ 前十字靭帯断裂のスポーツ復帰に関するよくある質問と回答 前十字靭帯断裂からのスポーツ復帰についてよくある質問を紹介します。 前十字靭帯断裂の手術の成功率は? サッカー選手が前十字靭帯断裂から復帰するまでにかかる期間は? 復帰までの不安を解消するために、ぜひ参考にしてください。 前十字靭帯断裂の手術の成功率は? 前十字靭帯再建術は、確立された手術方法であり、多くの患者さまが競技に復帰しています。 研究によると、再建術後1年で33〜92%の方がスポーツに復帰できたという報告※があります。 ※出典:PubMed 復帰率に幅がある理由は、リハビリ環境や競技レベルによって差が出るためです。 専属トレーナーのサポートを受けられるプロ選手では90%以上が復帰できた一方、一般の競技者では復帰率が低くなる傾向があります。 サッカー選手が前十字靭帯断裂から復帰するまでにかかる期間は? サッカー選手の場合、前十字靭帯断裂から競技復帰までには一般的に8カ月〜12カ月程度かかります。 サッカーは急な方向転換やジャンプ、接触プレーが多いスポーツです。 そのため、膝の安定性と筋力が十分に回復していないまま復帰すると、再断裂のリスクが高まります。 医師や理学療法士、トレーナーと連携しながら、安全に競技復帰できるよう計画的にリハビリを進めましょう。
2025.12.26 -
- ひざ関節
- スポーツ医療
スポーツによる膝の痛みは、ランニングやジャンプなど繰り返しの動作によって膝に負担が蓄積することで起こりやすくなります。 痛みを抱えたまま練習を続けると悪化して競技復帰が遅れるだけでなく、階段の上り下りや歩行など日常生活にも支障をきたす可能性があります。 また「練習中に膝が痛くなって思うようにプレーできない」「試合が近いのに膝の痛みが治らない」といった悩みを抱えている方も多いのではないでしょうか。 この記事では、スポーツで起こりやすい膝の疾患、痛みの部位から疑われる原因、適切な対処法について解説します。 スポーツによる膝の痛みで悩まれている方は、ぜひ最後まで読んでご自身の状態に合った対処のヒントを見つけましょう。 また競技に打ち込むアスリートにとって、怪我による長期離脱はパフォーマンスだけでなく選手生活にも影響する問題の一つです。 保存療法やリハビリを続けても改善が見られないという方は、再生医療という選択肢も検討しましょう。 再生医療とは、手術を行わずにご自身の細胞の力を使って、損傷した組織の修復・再生を促す治療法です。 >>スポーツ医療の症例についてはこちら 膝の痛みに対して「手術は避けたい」「できるだけ早期復帰を目指したい」という方は、当院(リペアセルクリニック)へご相談ください。 症例や治療内容は、以下の公式LINEでも紹介していますので、併せて参考にしてください。 \公式LINEでは再生医療に関する情報や症例を公開中!/ スポーツで起こりやすい主な膝の疾患 スポーツで起こる膝の痛みには、さまざまな原因が考えられます。 とくに多いのは、繰り返しの動作によって膝周りの組織に炎症が起きる疾患です。 代表的なものとして以下の4つがあります。 腸脛靭帯炎(ランナー膝):膝の外側の痛み 鵞足炎:膝の内側の痛み 膝蓋靭帯炎(膝蓋腱炎):膝のお皿の下の痛み 大腿四頭筋腱付着部炎:膝の上・前面の痛み ご自身の症状と照らし合わせながら、当てはまる疾患がないか確認してみましょう。 腸脛靭帯炎(ランナー膝):膝の外側の痛み 腸脛靭帯炎は「ランナー膝」とも呼ばれ、長距離ランナーに多く見られる疾患です。 太ももの外側から膝下まで伸びる腸脛靭帯が、膝の曲げ伸ばしを繰り返すことで大腿骨と摩擦を起こし、炎症が生じます。 走っているときに膝の外側がズキズキ痛むのが特徴で、初期は下り坂を走るときだけ痛みを感じますが、症状が進むと平地でも痛むようになります。 柔軟性不足、走りすぎ、フォームの乱れが主な原因です。 早めに休養をとり、ストレッチやフォームの見直しを行うことが大切です。 鵞足炎:膝の内側の痛み 鵞足炎(がそくえん)は、膝の内側にある「鵞足」と呼ばれる部分に炎症が起きる疾患です。 鵞足は3種類の筋肉が集まって脛の骨に付着する場所で、階段の上り下りや方向転換のときに痛みやすく、ランニング初心者から競技者まで幅広く発生します。 主な原因として、以下が挙げられます。 ストレッチ不足による筋肉の柔軟性低下 サイズや形状の合わないシューズの使用 ランニングやジャンプ動作による過度な負荷の蓄積 鵞足炎は放置すると慢性化しやすく、痛みが長期化する傾向があります。 痛みを感じたら早めに運動量を減らし、患部を冷やすなどの対処を行いましょう。 膝蓋靭帯炎(膝蓋腱炎):膝のお皿の下の痛み 膝蓋靭帯炎(しつがいじんたいえん)は「ジャンパー膝」とも呼ばれ、バレーボールやバスケットボールなどジャンプ動作の多い競技で多く見られます。 膝のお皿と脛の骨をつなぐ靭帯に繰り返し負荷がかかることで、炎症が起きます。 ジャンプ、着地、ダッシュを繰り返す競技で発症しやすく、10〜20代のスポーツ選手に多いのが特徴です。 膝のお皿の下を押すと痛む場合は、この疾患の可能性があります。 痛みを我慢して運動を続けると悪化するため、早めの対処が重要です。 大腿四頭筋腱付着部炎:膝の上・前面の痛み 大腿四頭筋腱付着部炎(だいたいしとうきんけんふちゃくぶえん)は、太ももの前面にある大腿四頭筋の腱が膝のお皿に付着する部分で炎症が起きる疾患です。 ジャンプや急激な負荷増加により悪化しやすく、太ももの柔軟性不足や筋力バランスの乱れがリスクを高めます。 また、症状が長引くと競技復帰が遅れることもあるため、太もものストレッチを十分に行い、筋力のバランスを整えることが予防につながります。 症状が出た場合は無理をせず、適切な治療を受けましょう。 【部位別】膝の痛みの場所から疑われる疾患をチェック 膝の痛みは、どこが痛むかによって原因となる疾患が異なります。 痛みの場所を把握することで、疑われる疾患を絞り込めます。 以下の表で、ご自身の痛みの部位から考えられる疾患を確認してみましょう。 痛みの部位 疑われる主な疾患 膝の外側 腸脛靭帯炎(ランナー膝)、外側側副靭帯損傷、外側半月板損傷 膝の内側 鵞足炎、内側側副靭帯損傷、内側半月板損傷、変形性膝関節症 膝の前面(お皿の下) 膝蓋靭帯炎(ジャンパー膝)、オスグッド病 膝の上側 大腿四頭筋腱付着部炎、膝蓋前滑液包炎、膝蓋大腿関節症 スポーツで起こる膝の痛みは、使いすぎ(オーバーユース)が原因であることが多いです。 ただし、靭帯損傷や半月板損傷など、外傷によって起こる疾患が隠れている場合もあります。 痛みが続く場合や、腫れ・熱感がある場合は、早めに医療機関を受診することをおすすめします。 スポーツによる膝の疾患に対する対処法 スポーツによる膝の痛みは、適切な対処を行うことで回復を早められます。 膝のスポーツ障害に対する基本的な治療は「安静・冷却・炎症のコントロール・適切なリハビリ」です。 主な対処法を以下の表にまとめました。 対処法 内容 RICE処置 安静・冷却・圧迫・挙上の応急処置。痛みや腫れが出た直後に行い、炎症の悪化を防ぐ 薬物療法 消炎鎮痛剤の内服や湿布で痛みと炎症を抑える。痛み止めだけに頼らず、安静やリハビリと併用する リハビリテーション 炎症が落ち着いた後、筋力強化や柔軟性向上を行う。競技復帰に向けて最も重要な治療法 装具療法 サポーターやテーピングで膝を保護し、負担を軽減する。リハビリと併用すると効果的 これらの対処法を状態に合わせて組み合わせ、専門家と相談しながら競技復帰を目指しましょう。 スポーツによる膝の痛みには再生医療も選択肢の一つ スポーツによる膝の痛みは、適切な対処を行うことで多くの場合改善が見込めます。 競技復帰には、痛みの原因となる疾患を正しく理解し、早めに対処することが大切です。 ここまで紹介した保存療法で改善しない慢性的な膝の痛みにお悩みの方や、手術を避けたいとお考えのアスリートの方には、再生医療という選択肢もあります。 再生医療は、ご自身の幹細胞や血液を活用する治療法です。 【こんな方は再生医療をご検討ください】 慢性化してしまった症状を完治させたい 薬剤アレルギーが心配で治療ができていない 定期的にステロイド治療を続けている スポーツをしていて早期治療を希望したい 入院を伴う大きな手術を必要としないため、競技への早期復帰を目指せます。 治療法については、以下の動画でも解説していますので、ぜひ参考にしてください。 当院「リペアセルクリニック」では、患者さま一人ひとりの状態に合わせた治療プランをご提案しております。 従来の治療で思うような結果が得られなかった慢性の膝痛の方も、一度ご相談ください。 \公式LINEでは再生医療に関する情報や症例を公開中!/ スポーツによる膝の痛みに関するよくある質問と回答 スポーツによる膝の痛みについて、よくある質問を紹介します。 膝の痛みは何日続いたら病院に行くべき? 膝が痛い時にやってはいけないことは? 痛みの悪化を防ぐためにも、それぞれ確認しておきましょう。 膝の痛みは何日続いたら病院に行くべき? 一般的には、2週間以上痛みが続く場合は医療機関の受診をおすすめします。 また、以下のような症状がある場合は、早めに受診してください。 腫れや熱感がある 歩行や階段の上り下りが困難 夜間も痛みがある 膝がガクッと崩れる感覚がある 膝が動かなくなる(ロッキング) これらの症状は、靭帯損傷や半月板損傷など、より重篤な疾患が隠れている可能性を示唆します。 早期に診断を受けることで、適切な治療を開始でき、競技復帰も早まります。 膝が痛い時にやってはいけないことは? 膝に痛みがあるときは、以下の行為を避けてください。 痛みを我慢して運動を続ける 強引なストレッチを行う 長時間の負荷をかけ続ける 痛み止めだけで運動を続ける これらの行為は症状を悪化させ、回復を遅らせる原因になります。 とくに炎症が起きている時期は、まず安静にして患部を冷やすことが大切です。
2025.12.26 -
- 変形性膝関節症
- 美容
- 再生治療
膝が痛い状態で体重を落とそうとしても、「動くと痛いのに、痩せないといけない」と板挟みになってしまう方は少なくありません。 痛みが続くと外出や買い物も億劫になり、活動量が落ちて体重が増えやすい悪循環に入ってしまいます。 その結果、「運動を頑張ったのに膝が悪化した」「食事を減らしたら筋力が落ちた」といった失敗体験につながることがあります。 そこで本記事では、変形性膝関節症のダイエット方法をテーマに、膝を守りながら体重を落とす考え方と実践手順を整理します。 結論|目標はまず「体重の5%減」+“膝に優しい運動”が王道 膝の痛みを抱えて減量するなら、最初の目標は体重の5%減を現実的に積み上げることです。 大きく痩せようとして短期間で食事を削ると、筋力低下やリバウンドで膝の負担が戻りやすくなります。 一方で、5%程度の減量でも痛みや機能に臨床的な改善が出やすいとする報告があります。 参照:AAFP「Weight Loss in Patients With Overweight or Obesity and Knee Osteoarthritis」(2024) さらに、体重が落ちるほど膝にかかる負担が軽くなり、回復の土台が作りやすくなります。 焦って“近道”を探すより、膝に優しい運動と食事をセットで設計し、治癒を遅らせないやり方を選びましょう。 減量の目安|どれくらい痩せれば効果が出やすい? 変形性膝関節症の減量は、「何kg痩せるか」より体重の何%を落とすかで考えるほうが計画を立てやすいです。 目安としてはまず5%を狙い、余力があれば5〜10%へ段階的に進めるのが安全です。 実際に、体重減少の効果は5〜10%、10〜20%と増えるほど大きくなる可能性が示されています。 参照:2019 ACR/AF Guideline(PDF) また、体重が1ポンド減るごとに膝への荷重が1歩あたり約4ポンド減るという研究報告があり、減量の価値は数字以上に積み上がります。 参照:Wake Forest University News(2005) まずは「3か月で体重の5%」など期限を切り、無理のない速度で継続できる設計に落とし込みましょう。 食事編|膝OAの人が失敗しにくいダイエット設計 膝を守りながら体重を落とすには、食事を“我慢”ではなく続けられる型に整えることが重要です。 最初に「何を増やし、何を減らすか」を決めておくと、迷いが減って継続しやすくなります。 【食事編で先に押さえるポイント】 タンパク質と食物繊維を軸に「空腹に負けない型」を作る 炎症を悪化させにくい生活(アルコール・睡眠・間食)も整える 膝の痛みがあると運動量が増やしにくいため、食事での“落とし方”の質が結果を左右します。 次の項目では、無理なく実行できる具体策に落とし込みます。 タンパク質と食物繊維を軸に「空腹に負けない型」を作る 膝OAの減量は、まずタンパク質と食物繊維を毎食の軸に置くと失敗しにくくなります。 カロリーだけを削ると空腹が強くなり、間食やドカ食いで計画が崩れやすいからです。 また、膝を支える筋力が落ちると関節への負担が増えるため、筋肉の材料になるタンパク質を確保する意味は大きいです。 【空腹に負けない食事の組み立て例】 主菜:肉・魚・卵・大豆製品を毎食で確保する 副菜:野菜・きのこ・海藻で食物繊維を増やす 主食:量は調整しつつ、抜きすぎて反動を作らない 間食:甘味よりもナッツ・ヨーグルトなど“置き換え”を先に用意する 「何を食べないか」より、「何を先に食卓に置くか」を決めるほうが、家事や仕事が忙しい方でも続きやすいです。 まずは1日単位ではなく1週間単位で整え、できた日を積み上げる発想で進めましょう。 炎症を悪化させにくい生活(アルコール・睡眠・間食)も整える 膝の痛みが強いときほど、減量は食事だけでなく生活の乱れも一緒に整える必要があります。 たとえば睡眠が乱れると食欲が暴れやすくなり、間食が増えて計画が崩れやすくなります。 また、飲酒が続くとつまみや締めの炭水化物が増えやすく、総摂取量が見えにくくなる点も落とし穴です。 【炎症を悪化させにくい整え方】 アルコールは回数を決め、飲む日は量とつまみを固定する 夜更かしを避け、睡眠時間をまず確保する 間食は“買わない”より“置き換え”を先に決める 痛みが強い日は「守りの日」として無理に運動を増やさない 膝の調子が悪い日に自分を追い込むと、翌日以降に反動が出て継続が止まりやすくなります。 減量は短距離走ではないため、波がある前提で“崩れない仕組み”を先に作っておきましょう。 運動編|膝が痛くてもできる“痩せる動き”の選び方 膝の痛みがある場合は、運動を「頑張る」より膝に負担をかけない種目へ置き換えることが大切です。 膝が痛いまま走る・跳ぶなどを続けると、体重が落ちる前に痛みが強くなり、継続が途切れてしまいます。 【運動編で先に押さえるポイント】 低負荷の有酸素(自転車・水中・平地ウォーク)で消費を作る 太もも・股関節の筋トレで膝の安定性を上げる(フォーム重視) 「運動で痩せる」より、「運動で痛みを悪化させない」ほうが結果として痩せやすくなります。 次の項目で、実行しやすい形に具体化します。 低負荷の有酸素(自転車・水中・平地ウォーク)で消費を作る 膝OAの減量では、まず低負荷の有酸素で“消費の土台”を作るのが安全です。 具体的には自転車、プールでの歩行、平地のウォーキングなど、衝撃が少ないものが候補になります。 痛みがある日は時間を短くし、翌日に痛みが増えない範囲で少しずつ増やすほうが継続できます。 【低負荷の有酸素を続けるコツ】 最初は10分から始め、翌日の膝の反応を見て増やす 痛みが出たら“時間を減らす”ことで継続を切らさない 坂道や階段は最初から増やさず、平地を基本にする 靴と歩幅を見直し、膝の衝撃を減らす 膝OAの運動は「毎回きつくする」より、「止めない」ことを優先しましょう。 痛みが増えるサインが出たら無理をせず、運動量の調整を行うことが重要です。 太もも・股関節の筋トレで膝の安定性を上げる(フォーム重視) 減量中ほど、膝を守るために太もも・股関節の筋トレを外さないことが重要です。 筋力が落ちると膝のブレが増え、同じ体重でも痛みが出やすくなることがあります。 一方で、フォームが崩れた筋トレは膝に負担を集めやすいため、回数よりも“痛みが増えない形”を優先しましょう。 【膝に配慮しやすい筋トレ例】 椅子からの立ち座り(膝が内側に入らないよう意識) 壁スクワット(浅めの角度で短時間から) お尻の外側のトレーニング(横向き脚上げ等) 膝伸ばし(痛みが出ない範囲で) 筋トレは痛みを我慢して続けるほど逆効果になりやすいので、「翌日に痛みが増えるか」を基準に負荷を調整してください。 不安が強い場合は、理学療法士などにフォームを見てもらうと、続けやすい型が作れます。 ダイエットしても痛い場合の再生医療という選択肢 体重を落として運動も続けているのに痛みが残る場合は、努力が足りないのではなく、関節内の炎症や組織の状態が関与している可能性があります。 そのようなときは、保存療法の見直しに加えて、段階を上げた治療の検討が必要になることがあります。 選択肢の一つとして、再生医療を含めた相談を検討する価値があります。 リペアセルクリニック大阪院では、体重・運動・生活背景まで整理したうえで、状態評価と選択肢の比較を重視して相談を受け付けています。 「このまま続けてよいのか」「次に何を足すべきか」が曖昧な場合は、一度整理して判断材料をそろえることが重要です。 リペアセルクリニック大阪院の特徴 内容 相談の軸 痛みの経過/生活で困る動作/体重変化と取り組みの整理 治療の視点 痛みの主因の切り分け/歩行・動作の負荷評価/併存要因の確認 提案の方向性 保存療法の最適化/運動・生活設計の再構築/必要時の治療選択肢の比較 サポートの考え方 継続可能な負荷管理/再発予防/意思決定の論点整理 【相談時に整理しておくと役立つこと】 体重変化(いつから何kg、何%落ちたか) 痛みが出る動作(歩行、階段、立ち座り等) 運動内容(頻度、時間、翌日の反応) 画像検査や治療歴(注射、内服、リハビリ等) 減量は膝OAの基本ですが、それだけで痛みが消えない方がいるのも事実です。 努力を続けているのに結果が出ない場合ほど、治療の優先順位を整理し直すことが前向きな一手になります。 まとめ|“体重管理×運動×医療”で変形性膝関節症の悪循環を断ち切ろう 変形性膝関節症の減量は、まず体重の5%減を目標にし、膝に優しい運動と食事をセットで続けることが王道です。 短期間で大きく落とすより、筋力を守りながら落とすほうが、痛みの悪化を避けて継続しやすくなります。 それでも痛みが残る場合は、保存療法の見直しや、必要に応じて再生医療を含めて選択肢を整理することが重要です。 「痩せないといけないのに痛くて動けない」と感じる方こそ、体重管理と医療の両面から、無理のない設計を作っていきましょう。
2025.12.26 -
- ひざ関節
- スポーツ医療
- 再生治療
スノーボードを滑ったあと膝の痛みが続き、不安になってしまう方も少なくはありません。 翌日になっても違和感が抜けないと、「これってけがなのか」「放置してよいのか」と判断が難しくなります。 特に雪上では転倒や着地の衝撃だけでなく、フォームや板のセッティングの影響でも膝に負担が集まりやすい特徴も。 そこで本記事では、スノーボードで膝が痛くなる原因を切り分け、対処・受診目安・予防までを整理して解説します。 「外傷(靭帯・半月板)」と「負荷(フォーム・炎症)」でまず切り分けるが重要 スノーボードの膝痛は、最初に「外傷(靭帯・半月板)」と「負荷(フォーム・炎症)」のどちらが主役かを切り分けると、判断が早くなります。 【まず整理したい2つの軸】 外傷タイプ:転倒・ひねり・着地で「その瞬間に痛めた」感覚が強い 負荷タイプ:滑走後に徐々に痛む、繰り返すうちに悪化する 外傷+負荷の混在:軽い外傷をかばって別の場所が痛む 痛みの部位:内側・外側・前(お皿周り)・奥の不安定感で候補が変わる たとえば転倒直後に腫れが出て不安定なら、靭帯や半月板などの外傷を先に疑いましょう。 一方で「滑っている最中は平気だが、翌日から外側が痛い」ような場合は、負荷による炎症が中心のこともあります。 この切り分けを先に行うだけで、「自宅対応でよいのか」「すぐ受診すべきか」が整理しやすくなります。 スノボで膝が痛くなりやすい理由 スノーボードは、板に足が固定されるぶん、転倒や着地で生じた力が膝関節に逃げにくいスポーツです。 【膝に負担が集まりやすい要因】 エッジ切り替えで膝が内外にぶれやすい(特に疲労時) 着地・段差での衝撃が反復しやすい ブーツやバインの設定で姿勢が崩れると、膝だけで支えがち 寒冷環境で筋肉が硬くなり、可動域が落ちやすい さらに、斜面状況(アイスバーン・コブ・パウダー)によって必要な姿勢が変わるため、同じ人でも日によって膝の負担が増減します。 「いつもと同じ滑りなのに痛む」と感じる場合でも、雪質や疲労の影響でフォームが変わっていることがあります。 原因が外傷か負荷かを見極めながら、部位別に候補を絞っていきましょう。 部位別|スノーボードの膝痛で多い原因 膝の痛みは部位ごとに疑う原因が変わるため、まずは「どこが痛いか」を言語化しておくと受診時にも役立ちます。 【部位別の目安(該当箇所へ)】 膝の内側が痛い|MCL(内側側副靱帯)・内側半月板の可能性 膝の外側が痛い|腸脛靱帯炎(ITB)・外側半月板などの可能性 膝のお皿周り/前が痛い|膝蓋大腿関節の負担・ジャンパー膝など 転倒/着地後に不安定・腫れる|ACL等の靭帯損傷も視野(特に着地) 同じ「膝痛」でも、靭帯・半月板・腱・関節周辺の炎症で対応が変わります。 また、痛みが一点ではなく広がって感じるときは、かばい動作で別の組織に負担が移っていることもあります。 次の各項目で、特徴とチェックポイントを整理します。 膝の内側が痛い|MCL(内側側副靱帯)・内側半月板の可能性 膝の内側の痛みは、まずMCL(内側側副靱帯)の損傷や内側半月板の負担を疑います。 【内側痛で多い訴え】 転倒で膝が内側に折れるような力がかかった 内側を押すと痛い、内側に沿って圧痛がある ひねり動作で「ズキッ」と鋭い痛みが出る 引っかかり・クリック感があり、曲げ伸ばしが怖い MCL損傷は膝の横方向の力で起こりやすいとされ、痛みや不安定感の出方で重症度が変わります。 参照:AAOS OrthoInfo「Collateral Ligament Injuries」 一方で、半月板の損傷では「押すと痛い」よりも、動かしたときの引っかかりや関節裂隙(膝のすき間)周辺の痛みが目立つことがあります。 参照:AAOS OrthoInfo「Meniscus Tears」 痛みが強いのに無理に滑り続けると、腫れが増えて可動域が落ち、回復が遅れやすくなります。 内側痛が続く場合は「どんな転び方をしたか」「腫れが出たタイミング」をメモしておくと、診察で原因が絞りやすいです。 膝の外側が痛い|腸脛靱帯炎(ITB)・外側半月板などの可能性 膝の外側が痛い場合、反復負荷で起こる腸脛靱帯炎(ITB)や、外側半月板の問題が候補になります。 【外側痛の見え方】 滑走後〜翌日に外側がズーンと痛む(反復負荷型) 曲げ伸ばしで外側が擦れるように痛む フォームが崩れると痛みが増える、休むと軽くなる 外側の引っかかり感や腫れがある場合は半月板も視野 腸脛靱帯炎は、腸脛靱帯が膝周辺でこすれて刺激が積み重なることで症状が出ると説明されています。 参照:Cleveland Clinic「Iliotibial Band Syndrome」 スノーボードでは、エッジングの癖や片脚に乗る時間が長い滑り方で、外側に負担が偏ることがあります。 一方で、外側半月板が関与しているときは「外側が鋭く痛む」「動かすと引っかかる」など、動作との結びつきが強いことが多いです。 外側痛が続く場合は、単なる筋肉痛と決めつけず、痛む動作(ターン・階段・しゃがみ)を具体化して対策を選びましょう。 膝のお皿周り/前が痛い|膝蓋大腿関節の負担・ジャンパー膝など 膝のお皿周り(前)の痛みは、膝蓋大腿関節(しつがいだいたいかんせつ)への負担や、膝蓋腱の炎症(ジャンパー膝)などが関係することがあります。 【前面痛でよくある状況】 階段の昇降やしゃがみ動作で前が痛い 長時間座った後の立ち上がりで痛い ジャンプ着地やコブで膝前が響く 膝の下(膝蓋腱)に一点の圧痛がある 膝蓋大腿関節の痛み(PFPS)は、階段やスクワット、長時間座位で痛みが増えることがあります。 また、ジャンパー膝(膝蓋腱炎)は、ジャンプなど反復動作で腱が弱り、痛みやこわばりが強くなる特徴をもちます。 スノーボードでは膝を曲げた姿勢が続きやすく、前側に負担が集まると、滑走後に前面痛が残ることも。 前面痛はフォーム修正や筋力バランスの調整で変わるケースもあるため、「どの姿勢で増えるか」を把握して対処を選ぶことが重要です。 転倒/着地後に不安定・腫れる|ACL等の靭帯損傷も視野(特に着地) 転倒や着地のあとに膝がぐらつく、急に腫れる場合は、ACL(前十字靱帯)などの靭帯損傷も含めて早めの評価が必要です。 【外傷を強く疑うサイン】 受傷時に「ポン」という音や感覚があった 短時間で腫れが強くなった(関節内の腫れ) 体重をかけると崩れる、不安定で怖い 曲げ伸ばしができない、ロックした感じがある ACL損傷では、受傷時の音や不安定感、腫れなどが典型的な症状として挙げられています。 また、ACL損傷はジャンプや着地などで起こり得ると説明されており、雪上スポーツでも注意が必要です。 参照:Mayo Clinic「ACL injury」 「腫れているけれど歩けるから大丈夫」と判断して滑り続けると、損傷部位をさらに刺激して回復が遅れることがあります。 不安定感や強い腫れがある場合は、その日のうちに無理を止め、受診を前提に動き方を制限することが重要です。 今すぐできる応急処置 受傷直後や強い違和感があるときは、まずRICE(安静・冷却・圧迫・挙上)の考え方で炎症と腫れを抑えると、その後の判断がしやすくなります。 【応急処置の基本】 安静:痛みが増える動作は中止し、歩行量を減らす 冷却:直接皮膚に当てず、短時間で区切って冷やす 圧迫:軽い圧迫で腫れを抑える(強く締めすぎない) 挙上:可能なら脚を高くして腫れを軽減する RICEは打撲や捻挫などの初期対応として一般的に案内されており、腫れや痛みの軽減を目的に行います。 ただし、冷却や圧迫で一時的に痛みが引いても、損傷が治ったわけではありません。 応急処置の目的は「悪化を避けて、次の判断につなげること」なので、痛みの変化と腫れの推移を観察してください。 「体重をかけるほど痛い」「腫れが急に増える」場合は、応急処置だけで済ませず受診を優先しましょう。 病院に行くべきサイン 膝痛は様子見でよい場合もありますが、以下の受診目安に当てはまるなら早めの受診が安全です。 【受診を急ぐ目安】 転倒後から腫れが強く、短時間で増えてきた 膝が不安定で、体重をかけるのが怖い 曲げ伸ばしができない、ロックした感じがある しびれが出る、冷感がある、足先の色が悪い 夜間痛が強く、日常生活に支障が出ている 膝の外傷には靭帯損傷や半月板損傷などがあり、適切な治療で回復を促すことが重要です。 特に「不安定」「強い腫れ」「可動域が急に落ちた」は、放置で長引きやすいサインになり得ます。 受診の際は、転倒状況・痛みの場所・腫れ始めた時間を整理すると、検査の方針が立ちやすいです。 迷う場合は、悪化してから動けなくなる前に相談するほうが結果的に負担が小さくなります。 痛みが長引く・繰り返す場合の再生医療という選択肢 滑走を休んでも膝の痛みが長引く場合は、原因を評価し直し、必要に応じて再生医療を含む選択肢を比較することが重要です。 【痛みが長引くときに見直す観点】 靭帯・半月板の損傷が残っていないか 炎症が続き、滑走フォームで再刺激されていないか 筋力・柔軟性の低下で膝に負担が集中していないか 保存療法(リハビリ・負荷調整)の設計が合っているか リペアセルクリニック大阪院では、スポーツによる膝の痛みについて、受傷経緯・痛む動作・既往治療を整理し、状態評価と選択肢の比較を重視しています。 保存療法を続けても痛みが戻る場合は、「どの組織が残っている痛みに関わるか」を切り分けたうえで、治療方針を組み立て直すことが大切です。 必要に応じて、再生医療の可能性も含めて相談を受け付けています。 「この痛みはいつまで続くのか」と不安が強い場合は、我慢を続ける前に一度ご相談ください。 痛みが続くほど、滑りの質だけでなく日常生活の活動量まで落ち、回復の土台が崩れやすくなります。 早い段階で原因を整理できると、無駄な安静や無理な再開を避けやすくなります。 「戻したい動作」を明確にしたうえで、現状に合う対策を選ぶことが、復帰の遠回りを減らします。 まとめ|膝痛は“原因の切り分け”が最短回復につながる スノーボードの膝痛は、まず外傷か負荷かの切り分けを行い、部位ごとの候補を絞ることが重要です。 【本記事の要点】 内側痛はMCLや内側半月板、外側痛はITBや外側半月板を疑う 前面痛は膝蓋大腿関節の負担や膝蓋腱の炎症が関与することがある 不安定・強い腫れ・ロック感は早めの受診が安全 応急処置は悪化を避ける目的で行い、経過を観察する 保存療法で整うケースも多い一方で、改善が乏しい場合は治療の選択肢を比較する視点も必要です。 リペアセルクリニック大阪院では、状態評価と選択肢の整理を重視し、必要に応じて再生医療の可能性も含めて相談を受け付けています。 不安が続く場合は、早めに専門家へ相談し、納得できる復帰計画を立てましょう。
2025.12.26 -
- ひざ関節
- 再生治療
- PRP治療
膝の痛みが続くと、階段や立ち上がりが億劫になり、「このまま悪化したらどうしよう」と不安が強くなるものです。 治療を調べる中で、膝のPRP療法の体験談を読み、「実際の流れや効果の出方を知ってから決めたい」と感じる方も多いのではないでしょうか。 一方で、体験談は印象が強いぶん、良い面だけを信じてしまったり、逆に不安だけが膨らんだりしやすい情報でもあります。 そこで本記事では、PRP療法を膝に行った場合に「語られやすい経過」を整理し、医学的な前提も合わせてわかりやすく解説します。 リペアセルクリニック大阪院における膝のPRP療法の体験談まとめ 膝のPRP療法の体験談は、「当日の流れ」「一時的な痛みや腫れ」「効果の出方の波」「半年以降の分岐」という4点に集約されやすいです。 ただし体験談は、年齢や膝の状態、併存症、生活背景で受け止め方が変わるため、「自分に当てはまるか」を前提から整理することが大切です。 特に症例紹介は“結果”が目に入りやすい一方で、全員が同じ経過をたどるわけではありません。 リペアセルクリニック大阪院では、体験談で語られやすいポイントを踏まえつつ、あなたの膝の状況に合わせて「期待値」と「次の一手」をすり合わせる相談が可能です。 【体験談のまとめ】 採血→注射という流れ自体は短時間で終わる 当日〜数日は違和感や痛みが出ることがある 数日〜数週間は良い日と悪い日の“波”が出やすい 1〜3か月で「動作がしやすい」など機能面の変化が語られやすい 半年〜1年で「維持できた/戻った」が分かれ、追加を検討する人もいる 参照:リペアセルクリニック「症例紹介」 PRPは作製方法や注入設計が医療機関によって異なり得るため、同じ“PRP”という言葉でも中身が一致しない場合があります。 だからこそ、体験談だけで決めるのではなく、「自分の痛みの原因が何か」「どの程度の変化を目標にするか」を先に決めておくと、後悔が減りやすくなります。 PRP療法とは?膝に何をして、何を目指す治療か PRP療法は、血液由来の成分を用いて、膝の痛みや機能低下の改善を“支える”ことを目標にする治療です。 一般的には、採血を行い、遠心分離などでPRPを作製し、関節内に注射する流れで実施されます。 ここで重要なのは、PRPが「膝を元どおりに戻す魔法」ではなく、痛みや動作の困りごとを減らし、生活を立て直すための選択肢の一つだという位置づけです。 医学的にも、膝OAに対するPRPの有効性は研究が進む一方で、研究間のばらつきや標準化が課題として述べられています。 参照:AAOS「Platelet-Rich Plasma (PRP) for Knee Osteoarthritis Technology Overview」(2021) 「どの程度の改善が期待できるか」を整理するために、まず前提を押さえておくと安心です。 【知っておきたい前提】 目的:痛みの軽減や動作のしやすさなど、生活機能の改善を狙う 特徴:効果の出方に個人差があり、即効性より“経過の変化”で判断しやすい 注意:PRPの作製方法や注入設計に差があるため、内容確認が重要 現実:合わない場合もあるため、次の選択肢まで見据えて検討する 体験談で「効いた」「効かなかった」が分かれる背景には、膝の変形の進み具合、炎症、半月板、筋力、体重、動作の癖など複数要因が絡むことが多いです。 そのため、治療法そのものの良し悪しというより、「いまの膝の状態に対して優先順位が合っていたか」が結果の納得感を左右します。 不安が強い場合ほど、治療前に“ゴール設定”を言語化しておくと、体験談に振り回されにくくなります。 膝PRPの体験談でよくある経過(時系列) 膝のPRP療法の体験談は、時期ごとに「何が起こりやすいか」を分けて見ると、読み解きやすくなります。 同じ人でも日によって痛みの感じ方が変わるため、「一度の変化」で結論を出さず、時間軸で確認する視点が大切です。 【時系列で見るポイント】 当日〜翌日|採血→注射、痛み・腫れ・違和感は起こりうる 数日〜2週間|一時的に痛みが増減する“波”が出やすい 1〜3か月|「階段・歩行が楽」など機能面の変化が語られやすい 半年〜1年|維持できた/戻ったの分岐、追加施術の検討 以下はあくまで一般的な整理であり、すべての人に同じ順序で起こるわけではありません。 不安が強いときは、体験談の“表現”ではなく、「いつ」「どんな動作で」「どの程度困るか」を自分の言葉でメモすることが判断材料になります。 当日〜翌日|採血→注射、痛み・腫れ・違和感は起こりうる 当日〜翌日は、採血→注射という流れそのものよりも、注射部位の反応で不安が強くなりやすい時期です。 「打った直後は思ったより平気だったのに、夜にズキズキしてきた」というのは、体が反応してくるタイミングが人によってずれるためです。 また、膝は歩くたびに荷重がかかるため、注射後に違和感があると「失敗したのでは」と感じやすい点も、体験談が揺れやすい理由です。 もし「熱っぽい」「赤く広がる」「体重がかけられない」など普段と違う強い症状があれば、我慢せず医療機関に連絡してください。 【当日〜翌日に意識したいこと】 痛みが増える動作を避け、負荷を減らして経過を見る 腫れや熱感が強いときは「時間とともに軽くなるか」を確認する 仕事や外出の予定がある場合は、事前に生活スケジュールを調整する 体験談で大切なのは「痛みが出たかどうか」よりも、「どの程度で、何日続いたか」という具体性です。 同じ“痛い”でも、歩ける痛みと歩けない痛みでは意味が違うため、判断基準を自分の生活に合わせて持っておくと安心です。 数日〜2週間|一時的に痛みが増減する“波”が出やすい 数日〜2週間は、痛みが増減する“波”が出たという体験談が最も多く、ここで焦って結論を出してしまいがちです。 良い日があると期待が上がり、翌日に痛むと落ち込みやすいため、感情の揺れがそのまま「効いた/効かない」の評価に直結しやすい時期でもあります。 この波は、関節内の炎症や活動量の変化、筋肉のこわばりなど複数要素で起こるため、単純に“悪化”と断定しない視点が役立ちます。 一方で、症状が明らかに悪化していく、腫れや熱感が強い、発熱があるなどの場合は、経過観察ではなく受診相談が優先です。 この時期に大切なのは、痛みをゼロにすることよりも、痛みの“条件”を把握して生活を組み立てることです。 1〜3か月|「階段・歩行が楽」など機能面の変化が語られやすい 1〜3か月は、階段や歩行の負担が変わったという“機能面”の体験談が増えやすい時期です。 痛みが完全に消えたというより、「買い物の最後まで歩けた」「立ち上がりで顔がゆがまなくなった」など、生活の場面での変化として語られやすい点が特徴です。 これは、日常動作のストレスが少し下がることで活動量が戻り、筋力や動き方が整ってくると、体感として差が出やすくなるためです。 ただし、同じ時期でも変形が強い場合や半月板の問題が大きい場合は、変化が乏しいこともあり、体験談の“差”が大きくなります。 この時期は「どこまで戻したいか」を再確認し、必要なら次の治療選択肢も並行して検討すると、判断が遅れにくくなります。 半年〜1年|維持できた・戻ったの分岐、追加施術の検討 半年〜1年は、維持できた・戻ったの分岐が語られやすく、治療の“次の設計”が必要になる時期です。 維持できたケースでは、負荷管理や運動習慣が同時に整っていることが多く、痛みが落ち着いた後も生活の土台を崩さない工夫が語られます。 戻ったケースでは、仕事や家事で負荷が戻った、体重が増えた、筋力が落ちたなど、膝にかかる条件が再び厳しくなった話が出やすいです。 この分岐は「PRPが良い/悪い」というより、膝の状態と生活要因の組み合わせで起こるため、原因を分解して対策を立てる視点が重要です。 体験談の中でも「追加を検討した」という記述は珍しくありませんが、回数や間隔は個別性が高いため、医師と目的を共有して判断してください。 PRPで改善しない/再発する場合の次の選択肢 PRPで改善が乏しい、または再発を繰り返す場合は、治療の優先順位を組み替えることで打開できることがあります。 特に膝の痛みは、関節内だけでなく、半月板、筋力、体重、動作の癖など“原因が重なっている”ケースが多いです。 そのため「次は何を試すか」は、治療の種類よりも、原因の見立てに沿って決めるのが近道です。 また、医療情報としても、PRPは標準化が課題とされており、同じ名前の治療でも内容が異なる可能性がある点は理解しておく必要があります。 【次の選択肢を考えるときの整理】 原因再評価(画像+診察+生活動作の困りごとをセットで確認) 運動療法・理学療法(筋力、フォーム、可動域、負荷調整) 体重・活動量の設計(膝にかかる総負荷の見直し) 保存療法の組み替え(装具、薬、注射の再検討など) ここで重要なのは、「前の治療が無意味だった」と切り捨てるのではなく、得られた反応から“合う条件”を探すことです。 たとえば、数週間だけ楽になったなら、その期間に運動や負荷調整を組み込む設計が有効な場合があります。 逆に、ほとんど変化がないなら、痛みの主因が別にある可能性を疑い、評価のやり直しを優先したほうが早いです。 再生医療を含むより幅広い選択肢を検討したい場合は、治療の段階を整理して相談することが現実的です。 リペアセルクリニック大阪院では、改善が頭打ちになったケースも含め、状態評価と選択肢の比較を重視し、必要に応じて段階的な治療提案を行っています。 まとめ|体験談+医学的根拠で、納得できる治療選択に落とし込む 膝のPRP療法は、体験談だけで良し悪しを決めるより、時期ごとの経過と前提を押さえて判断するほうが納得しやすい特徴を持ちます。 また、効果のばらつきや標準化の課題が指摘されている以上、医療機関選びでは「内容の説明が具体的か」を重視するのが現実的です。 そして、体験談は“参考”として活用しつつ、最終判断は自分の状態に合わせて行う必要があります。 リペアセルクリニック大阪院では、「いまの治療を続けるか」「次の選択肢に進むか」を、症状の経過と生活上の困りごとから整理する相談を重視しています。 保存療法を続けているのに痛みが戻る、生活を整えても限界があると感じる場合は、再生医療も含めて選択肢を比較し、納得できる判断に落とし込むことが大切です。 リペアセルクリニック大阪院では、術後や慢性化した痛みも含め、状態評価と選択肢の整理を重視し、必要に応じて相談を受け付けています。 「治療を受けたのに不安が消えない」と感じる場合は、我慢を続ける前に一度ご相談ください。
2025.12.26 -
- 変形性膝関節症
- 半月板損傷
- ひざ関節
- 再生治療
- PRP治療
膝が痛くて病院に行ったら、「変形性膝関節症」と「半月板損傷」の両方を指摘され、どっちが原因なのか分からず不安になる方は少なくありません。 画像検査で「半月板が切れています」と言われると、それだけで手術が必要なのではと焦ってしまうこともあります。 一方で、変形が進んでいると言われても、日によって痛みが違うと「本当に悪いのかな」と判断が難しくなります。 そこで本記事では、膝OAと半月板損傷の関係を整理し、痛みの原因の切り分け方と治療の優先順位を分かりやすく解説します。 結論|膝OAでは半月板損傷が併存しやすく、原因の切り分けが重要 膝OAの診療では、半月板損傷が併存しやすいため、「痛みの主因がどこか」を切り分けて考えることが重要です。 【まず押さえる結論】 膝OAと半月板損傷はセットで見つかることが多い MRIで半月板損傷があっても、それが痛みの原因とは限らない 治療は「保存療法を整える→必要なら次の選択肢」を基本に組み立てる 急なひねりや転倒など外傷がある場合は、対応の優先順位が変わる 膝は年齢や体重、筋力、動作の癖などの影響を受けやすく、痛みの原因が一つに決め切れないケースがよくあります。 そのため「半月板がある=手術」「変形がある=もう治らない」と短絡的に考えると、必要以上に不安が大きくなります。 大切なのは、症状の出方と生活の困りごとを軸に、画像所見を“材料”として解釈することです。 ここから先は、膝OAと半月板損傷をそれぞれ整理し、セットで起こりやすい理由と見分け方を具体化していきます。 変形性膝関節症(膝OA)とは? 変形性膝関節症(膝OA)とは、膝関節の軟骨や周辺組織の変化が進み、痛みやこわばり、動かしにくさが出る状態です。 よくあるイメージは「軟骨がすり減る病気」ですが、実際は骨・軟骨・滑膜(かつまく)・半月板・靱帯などが複合的に影響します。 そのため、痛みの強さと画像での変形の程度が必ずしも一致しないことも、膝OAの難しさです。 初期は歩き始めや階段で痛む程度でも、放置すると活動量が落ち、筋力低下が進んで悪循環になりやすい点に注意が必要です。 半月板損傷とは?(外傷性と変性の違い) 半月板損傷とは、膝のクッション役である半月板に亀裂や断裂が生じた状態です。 半月板損傷は大きく分けて、スポーツや転倒などで起こる「外傷性」と、加齢や膝OAに伴って起こる「変性(へんせい)」があります。 外傷性は「ひねった直後から鋭い痛み」など、きっかけがはっきりしていることが多いです。 一方の変性は、いつの間にか傷んでいるタイプで、MRIで見つかっても症状がないことも珍しくありません。 膝OAと半月板損傷がセットで起こりやすい理由 膝OAでは、半月板の傷みが重なりやすいため、「どちらもある」状態が一般的です。 【膝OAと半月板損傷が重なりやすい理由】 加齢変性で半月板が傷みやすい 半月板逸脱などでクッション機能が落ち負荷が増える 画像所見=痛みの原因とは限らない(解釈が重要) 同じ膝の痛みでも、主役が「炎症・軟骨・骨」なのか「半月板」なのかで、優先すべき治療が変わります。 また、痛みが強い日に「半月板が悪い」と決めつけてしまうと、生活指導や運動療法などの土台が抜けやすくなります。 ここでは理由を3つに分けて、整理していきます。 加齢変性で半月板が傷みやすい 年齢を重ねると、加齢変性によって半月板は水分や弾力が減り、ちょっとした負荷でも傷みやすくなります。 そのため「明確なケガがないのに半月板損傷がある」という状況は、決して珍しいことではありません。 中高年ではMRIで半月板の損傷所見が見つかる頻度が高く、痛みがない人にも一定割合で認めらています。 つまり、半月板損傷は“原因”にもなり得ますが、“同時に見つかる所見”であることも多い、という立ち位置です。 この前提を知らないと、画像結果だけで不安が大きくなりやすいため注意が必要です。 半月板逸脱などでクッション機能が落ち負荷が増える 半月板は、ずれたり外へ押し出されたりする半月板逸脱が起こると、クッションとしての働きが落ち、膝の負荷が増えやすくなります。 クッションが効きにくくなると、歩行や階段のたびに関節の特定部位へ力が集中し、痛みや炎症が続きやすくなります。 その結果、膝OAの進行と半月板の傷みが互いに影響し合い、症状が長引くループに入りやすい点が問題になります。 「最近、O脚気味になってきた」「内側だけが痛い」といった訴えの背景に、逸脱を伴う半月板の機能低下が混ざっていることもあります。 ただし、逸脱の有無だけで治療を決めるのではなく、痛みの出方と日常動作の困りごとを合わせて判断することが重要です。 画像所見=痛みの原因とは限らない(解釈が重要) MRIで画像所見が見つかっても、それが痛みの原因と一致するとは限らない点が、膝の診療で最もつまずきやすいポイントです。 半月板損傷は無症状の人にも見つかることがあり、「見つかった=そこが悪さをしている」とは言い切れません。 逆に、画像での変形が軽くても、炎症や筋力低下が強いと痛みが強く出るケースもあります。 だからこそ、医師は画像だけではなく、触診や動作テスト、腫れの有無、痛む場面などを組み合わせて原因を推定します。 治療で後悔しないためには、画像を“答え”として扱うのではなく、“判断材料の一つ”として捉えることが大切です。 症状の見分け方|半月板由来を疑うサイン/OA由来のサイン 膝の痛みを整理するうえでは、症状の出方から「半月板寄りか」「OA寄りか」を推測するのが現実的です。 【見分けのヒント】 引っかかり・クリック・動作で鋭く痛む場合 歩き始めや階段で痛む・腫れやこわばりが強い場合 急性外傷(ひねり・転倒)があるかで考え方が変わる もちろん、実際には両方が混ざっていることが多く、「どちらか一方」と決めつけない方が安全です。 ただ、サインを知っておくと、相談時に伝えるべき情報が整理でき、診察がスムーズになります。 ここでは“典型例”として、よくある違いを具体的に挙げます。 引っかかり・クリック・動作で鋭く痛む場合 膝を動かしたときの引っかかり・クリックが目立つ場合は、半月板由来の要素を疑うヒントになります。 例えば、しゃがむ・立ち上がる・方向転換の瞬間に「ズキッ」と鋭い痛みが走るときは、半月板に負荷が集中していることがあります。 また、膝が伸びきらない、特定角度で止まる感覚がある場合は、状態の評価が必要です。 ただし、クリック音は健常者でも起こることがあるため、音だけで判断するのではなく、痛みや腫れの有無とセットで考えることが重要です。 生活の中で「どの動作」「どの角度」で起こるかをメモして受診すると、原因の切り分けに役立ちます。 歩き始めや階段で痛む・腫れやこわばりが強い場合 朝の歩き始めの痛みや、階段の上り下りで痛むタイプは、膝OAの典型像と重なることがあります。 膝OAでは、関節の炎症やこわばりが関係し、動き出しが特につらいと感じる方が多いです。 また、腫れが続く、熱っぽい、膝に水がたまりやすいといった特徴がある場合は、滑膜の炎症が関与している可能性があります。 このタイプの痛みは、注射や薬だけでなく、筋力や体重、歩き方などの要因を整えるほど安定しやすい傾向があります。 治療の優先順位をつけるためにも、「何をすると腫れるのか」「休むとどう変化するのか」を把握しておくと有用です。 急性外傷(ひねり・転倒)があるかで考え方が変わる 直前に急性外傷(ひねり・転倒・スポーツ)がある場合は、変性ではなく外傷性半月板損傷として優先度が上がることがあります。 この場合、痛みの出方が急で、腫れが強く出たり、体重をかけられないほどの痛みになったりすることがあります。 また、靱帯損傷など他のケガが混ざることもあるため、早めに医療機関で評価する方が安全です。 一方で、外傷がなく徐々に痛くなった場合は、膝OAや変性半月板損傷が混ざった慢性経過を想定して組み立てる方が現実的です。 「いつから」「きっかけは何か」は、原因の切り分けの出発点になるため、できるだけ具体的に整理しておきましょう。 変形性膝関節症と半月板損傷の治療の基本 膝OAと半月板損傷が重なる場合でも、治療の基本は保存療法を土台に整えることです。 【治療の優先順位(基本形)】 痛みの評価:どの動作で、どの部位が、どの程度痛むかを整理 運動療法:太もも・お尻の筋力と動作を整えて負荷を分散 体重・生活調整:階段、立ち座り、歩行量の設計を見直す 薬物療法:内服・外用・関節内注射などを状態に応じて併用 装具・杖:痛みが強い時期に負荷を下げる道具を使う 半月板損傷があっても、まずは「痛みを下げて動ける状態」を作り、筋力や歩き方を整える方が結果が安定しやすいことがあります。 特に変性半月板損傷では、手術を急ぐよりも、運動療法と生活調整を先に十分行うことが推奨される流れが一般的です。 一方で、膝が完全に動かないほどのロッキングが疑われる場合など、例外的に手術検討が必要なケースもあるため、症状の重さで判断することが大切です。 改善しない場合の治療選択肢 保存療法を続けてもつらさが残る場合は、次の選択肢を比較して選ぶことが重要です。 【保存療法で限界を感じたときの選択肢】 リハビリの再設計(フォーム、負荷量、筋力の偏りの修正) 注射や薬の見直し(炎症の強さ、生活の困りごとに合わせて調整) 骨切り術・人工関節などの手術療法(変形や病期に応じて検討) 状態によっては再生医療を含む相談(慢性痛・機能低下への新しい選択肢) 膝OAは病期が進むほど、注射や薬だけで生活を維持するのが難しくなることがあり、その場合は手術療法も現実的な選択肢になります。 ただし、いきなり手術に進むのではなく、「どの治療で何がどこまで改善するのか」を生活目線で比較することが大切です。 また、半月板損傷が併存していても、まず保存療法で機能を引き上げたうえで判断した方が納得しやすいケースもあります。 治療の最適解は一つではないため、症状の経過と優先したい生活動作(仕事、家事、歩行距離など)を軸に、段階的に選ぶ姿勢が重要です。 まとめ|「原因の切り分け→保存療法→次の選択肢」の順で考える 膝OAと半月板損傷の関係は、併存しやすいからこそ切り分けが重要という点に尽きます。 【この記事の要点】 膝OAと半月板損傷はセットで見つかることが多い 画像所見だけで原因を決めず、症状の出方と生活の困りごとで判断する 治療は保存療法を土台に整え、必要なら次の段階へ進む 外傷がある場合は優先順位が変わるため早めの評価が重要 「半月板が切れていると言われた」「変形があると言われた」という情報だけで、今後の見通しを一人で抱え込む必要はありません。 痛みの原因を丁寧に整理し、できる対策を積み上げることで、生活の安定につながるケースは多くあります。 それでも「保存療法を続けているのに痛みが戻る」「日常動作の限界が近い」と感じる方もいるはずです。 そのような場合は、選択肢を比較し直し、自分に合う次の一手を決めることが大切です。 リペアセルクリニック大阪院では、膝OAと半月板損傷が重なるケースも含め、状態評価と選択肢の整理を重視し、必要に応じて再生医療の可能性も含めて相談を受け付けています。 「痛みの原因がはっきりせず不安」「次に何を優先すべきか迷う」と感じる場合は、我慢を続ける前に一度ご相談ください。 リペアセルクリニック大阪院の特徴 内容 相談の軸 痛む動作・経過・治療歴の整理、生活上の優先順位の確認 評価の視点 膝OAと半月板要素の切り分け、腫れ・歩行・筋力バランスの確認 提案の方向性 保存療法の再設計、負荷管理の具体化、必要時の治療選択肢の比較 サポートの考え方 再発予防を含む生活設計、長期の動作安定を意識した案内 【相談時に整理しておくと役立つこと】 いつから痛いか、きっかけの有無(ひねり・転倒・スポーツなど) 痛む場面(歩き始め、階段、しゃがみ、方向転換など) 痛みの場所(内側、外側、膝裏、膝のお皿周りなど) 腫れ・熱感・水がたまる頻度、朝のこわばりの有無 画像検査(X線・MRI)の結果や、これまでの治療内容 膝の痛みは、原因の整理が進むほど、打てる手が見えやすくなります。 「手術しかないのか」「このまま続けてよいのか」と迷う時間を短くするためにも、いまの状態を評価し直すことが重要です。 無理に我慢して動ける範囲が狭くなる前に、早めに選択肢を並べて判断できる状態を作りましょう。
2025.12.26 -
- 変形性膝関節症
- 再生治療
股関節の手術を控えている、あるいは退院したばかりで、股関節の手術後の生活がどう変わるのか不安な方も多いのではないでしょうか。 歩けるようになるのか、家事はいつからできるのか、車はいつ運転できるのかなど、気になることが次々に出てきます。 一方で、周りに相談できる人がいないと「これってやっていいのかな」と判断に迷い、動くのが怖くなることもあるかと思います。 そこで本記事では、退院後の注意点と復帰の目安を時期別・生活シーン別に整理し、安心して生活を組み立てるヒントをお伝えします。 結論|術後生活は「やってはいけない動作」と「段階的な復帰」がカギ 術後の生活を安定させるコツは、やってはいけない動作を避けつつ段階的に復帰することです。 【術後生活でまず押さえる要点】 深く曲げる・ひねる・脚を組むなど、脱臼リスクがある動作は避ける 退院直後は「できること」を増やすより「痛みと腫れを増やさない」ことを優先する 歩行距離や家事は、週単位で少しずつ増やす 不安な動作は自己判断せず、主治医・理学療法士の指示を基準にする 特に人工股関節の手術後は、術式や進入方法によって注意点が変わるため、同じ「股関節手術」でも一律ではありません。 また、痛みが減ったからといって可動域を急に広げると、腫れや筋肉痛がぶり返すことがあります。 逆に、怖がって動かない期間が長いと、筋力が落ちて歩行が不安定になりやすい点も注意が必要です。 無理のない範囲で「守るべき動作制限」と「増やすべき活動」を分けて考えると、術後の生活は整えやすくなります。 股関節手術後の生活で不安になりやすいポイント 股関節手術後の生活で不安が強くなりやすいのは、日常動作のどこに危険が潜むかが見えにくいためです。 【よくある不安の例】 トイレや入浴で、うっかり前かがみになりそう 靴下や靴ひもを結ぶ動作が怖い 車の乗り降りで股関節をひねってしまいそう 痛みが減ったのに、歩くと疲れやすい 仕事や家事をいつから再開してよいかわからない 術後は、関節そのものだけでなく、切開した筋肉や周囲の軟部組織が回復途中の状態です。 そのため「関節は動きそうでも、支える筋肉が追いついていない」というズレが起こりやすくなります。 また、痛みを避ける歩き方が癖になると、腰や膝に余計な負担がかかりやすい点も見逃せません。 不安を減らすには、危険動作と安全な代替動作をセットで覚え、生活の場面ごとに対策を作っておくことが有効です。 時期別|退院後の生活の目安(できること・注意点) 退院後の生活は、時期ごとの目安を知って段階的に広げると失敗が減ります。 【時期別の目安】 退院直後〜1か月(無理をしない時期) 1〜3か月(動作が広がる時期) 3か月以降(再発予防を意識する時期) 術後の注意点は「何週間」と固定で決まるわけではなく、筋力・痛み・安定性で前後します。 ここでは一般的な目安を示しますが、最終判断は主治医やリハビリ担当者の指示を優先してください。 退院直後〜1か月(無理をしない時期) 退院直後〜1か月は、無理をしない時期として生活の安全化を最優先にします。 【この時期の目標】 室内移動とトイレ動作を安全に行う 転倒リスクを減らす(段差・コード・滑り対策) 痛みと腫れを増やさない範囲で歩く 禁止動作を守る(深い前屈、ひねり、脚組みなど) 痛みが落ち着くと動けそうに感じますが、筋肉や靱帯はまだ回復途中です。 特に低い椅子や低い便座は立ち上がりで深く曲がりやすいため、座面の高さを調整する工夫が有効です。 退院後の「やり過ぎ」は数日遅れて痛みや腫れとして出ることがあるため、翌日に響く量は減らす意識が必要です。 医療機関から「股関節を90度以上曲げない」「脚を組まない」などの注意が出ている場合は、まずその指示を徹底してください。 注意期間は状態により異なりますが、6〜12週間の動作注意が示されることもあります。 参照:Royal National Orthopaedic Hospital「Hip precautions following total hip replacement」 1〜3か月(動作が広がる時期) 1〜3か月は、動作が広がる時期として体力と筋力を戻す段階です。 【この時期に増やしやすいこと】 屋外歩行の距離を少しずつ延ばす 階段の練習(手すり活用) 家事の一部再開(短時間・分割) 筋力トレーニングの継続(中殿筋・体幹など) 生活が戻り始める一方で、疲労が溜まると歩き方が崩れ、膝や腰が痛くなることがあります。 「できる日」と「つらい日」が混ざるのは自然なので、悪い日に合わせて計画を組むと無理が減ります。 車の運転や職場復帰は目安が示されることがありますが、痛み止めの使用状況や反応速度も含めて個別判断が必要です。 この時期は「痛くないから増やす」ではなく、「翌日に腫れない範囲で増やす」を基準にすると安定します。 3か月以降(再発予防を意識する時期) 3か月以降は、再発予防を意識する時期として動作の質を整えることが重要です。 【この時期の意識】 歩行の左右差を減らす(跛行の改善) 転倒予防のためのバランス練習 無理のない運動習慣(低衝撃中心) 体重管理で関節負担を下げる 日常生活は多くの方が楽になりますが、筋力が十分に戻っていないと長距離移動や坂道で疲れやすさが残ります。 運動の再開は医師の許可が前提ですが、低衝撃のスポーツは術後3〜6か月以降に許容されることが多いとされています。 参照:日本リハビリテーション医学会(J-STAGE)「人工股関節全置換術後の日常生活動作とスポーツ活動」 逆に、転倒リスクが高い運動や急な切り返しが多い運動は慎重に判断する必要があります。 この時期こそ、リハビリで身につけた動作を「生活の癖」として定着させることが、長期の安心につながります。 痛みが少ないからこそ、雑な動きが増えやすい点には注意しましょう。 生活シーン別の注意点 退院後の事故や痛みのぶり返しを減らすには、生活シーン別に危ない動作を具体化しておくことが有効です。 【生活シーン別の注意点】 歩行・階段・立ち座り 入浴・トイレ・靴下など前屈動作 車の乗り降り・長時間移動 「これは大丈夫」と思い込んでしまう場面ほど、実は角度やひねりが入りやすくなります。 ここでは、よく質問が多い生活場面を取り上げ、代替動作の考え方も合わせて整理します。 歩行・階段・立ち座り 歩行や立ち座りは、毎日繰り返す動作だからこそ負担が積み上がる点が要注意です。 【安全に行うコツ】 歩幅を小さめにして、痛みが出ない速度で歩く 階段は手すりを使い、疲れたら無理をしない 椅子は高めを選び、腕置きがあると立ち上がりやすい 立ち上がりは体を前に倒し過ぎず、手の支えを活用する 歩行は「距離」より「質」が大切で、左右の揺れが大きいまま距離を伸ばすと腰や膝が先に痛くなることがあります。 階段は負荷が高いため、家の中の移動で疲労が出る日は回数を減らす判断も必要です。 また、低い椅子は股関節の屈曲が深くなりやすく、術式によっては避けた方が良い場合があります。 生活の中で「手すり」「椅子の高さ」「床の段差」を整えるだけでも、痛みの波が小さくなりやすいです。 不安が残る場合は、外来リハで立ち座りや階段のフォーム確認をしてもらうと安心です。 入浴・トイレ・靴下など前屈動作 入浴や靴下は、前屈動作で深く曲がりやすいため工夫が必要です。 【おすすめの工夫方法】 洋式トイレの高さ調整(補高便座など) 浴室で滑りにくいマット、手すりの活用 靴下エイドやリーチャー(補助具)で前かがみを減らす 靴はかかとを踏まずに履けるタイプを選ぶ 退院後しばらくは「足先に手を伸ばす動作」が最大の落とし穴になりやすいです。 特に、床の物を拾う動作は反射的に前かがみになるため、リーチャーの導入だけでも安心感が変わります。 また、浴室は転倒リスクが高いため、濡れた床での方向転換を減らすレイアウトも検討してください。 「補助具を使うのは大げさ」と感じる方もいますが、回復のための一時的な道具と割り切るほうが安全です。 車の乗り降り・長時間移動 車の乗り降りは、ひねりと屈曲が同時に起こりやすいため注意が必要です。 【移動で気をつけたいこと】 シートはできるだけ後ろへ下げ、座面を高めに調整する 座ってから両脚をそろえて乗せる(片脚ずつひねらない) 長距離は休憩を挟み、同じ姿勢を続けない 荷物の積み下ろしは無理をせず、周囲に頼る 乗り降りの基本は「先に座ってから脚を入れる」で、立ったまま脚をひねって入れる動きは避けた方が安全です。 また、長時間座るとむくみやこわばりが出やすいため、休憩で歩く時間を作ると楽になります。 痛み止めを服用している場合は運転可否の判断が変わることがあるため、必ず医師に確認してください。 移動を「避ける」よりも「危険動作を減らす方法を先に決める」ほうが、生活は回しやすくなります。 術後リハビリで押さえるポイント 術後の回復を左右するのは、術後リハビリのポイントを外さず続けることです。 【リハビリの基本要素】 筋力回復(中殿筋・大腿四頭筋・体幹) 歩行練習(左右差の修正、杖の使い方) 可動域の管理(無理に広げず、痛みと相談) 転倒予防(バランス、段差対応) 股関節の痛みが長かった方ほど、手術前から筋力が落ちており、術後に「思ったより疲れる」と感じやすいです。 この疲れやすさは、関節の問題というより、支える筋肉が戻りきっていないサインのことがあります。 また、跛行(びっこ)は無意識に固定化しやすく、腰痛や膝痛の原因になることがあるため、早めの修正が重要です。 近年は動作制限が減少しつつある一方で、術式によっては脱臼予防の動作指導が必要になることがあります。 参照:日本リハビリテーション医学会(J-STAGE)「人工股関節全置換術後の日常生活動作とスポーツ活動」 不安が強い場合は、リハビリで「やってよい動作」と「避けたい動作」を生活場面に落とし込んで確認すると安心です。 仕事・家事・趣味(運動)の再開目安 術後の社会復帰は、仕事・家事・趣味を一気に戻さず段階化することが重要です。 【再開の考え方】 家事:短時間に分割し、前かがみ作業を減らす デスクワーク:座りっぱなしを避け、こまめに立つ 立ち仕事:休憩導線を作り、痛みが出る前に調整する 運動:低衝撃中心から開始し、転倒リスクを避ける 復帰が早い方でも、術後の体は「動けるが持続しない」状態になりやすく、無理をすると翌週に疲れが出ることがあります。 仕事の復帰目安は業務内容で差が大きいため、職場と相談し、最初は時短や軽作業から始めるのが現実的です。 運動は「痛みがないから何でも良い」ではなく、転倒・衝撃・急旋回を避ける選び方が重要です。 不安が残る場合は、趣味復帰の動作をリハビリで模擬し、危険動作がないか確認してから進めると安全です。 痛みや違和感が長引く場合の考え方 術後に痛みや違和感が長引くときは、原因を分解して早めに相談することが大切です。 【長引く痛みで確認したい視点】 筋力不足や歩き方の癖で負荷が集中していないか 腰・膝など他関節の痛みが混ざっていないか 腫れ・熱感・発熱など、炎症サインがないか 動かすと鋭い痛みが出る動作が特定できるか 術後の痛みは回復過程で揺れますが、「日ごとに悪化する」「熱感が強い」「全身状態が悪い」などは放置しない方が安全です。 また、痛みを避ける歩き方が続くと、お尻や太もも外側が張り、生活のしづらさが残ることがあります。 この場合は、関節そのものより、周囲の筋肉・腱の使い方の修正が効果的なこともあります。 保存的なケアを続けても改善が乏しいときは、状態によって再生医療を含めた「次の選択肢」を整理しておくことも一案です。 何が原因か曖昧なまま我慢を続けるより、検査や評価で方向性をはっきりさせた方が、生活設計は立てやすくなります。 まとめ|「生活設計+リハビリ」で術後の安心感は作れる 股関節の手術後は、生活設計とリハビリをセットで進めることで不安を減らしやすくなります。 【この記事の要点】 術後は「避ける動作」と「増やす活動」を分けて考える 退院後は時期別にできることを広げ、やり過ぎを防ぐ 前屈・ひねり・低い椅子などは場面ごとの対策が重要 リハビリは筋力と歩行の質が要で、再発予防につながる 術後は「できることが増える喜び」と「再び痛くなる不安」が同時に出やすい時期です。 だからこそ、生活の中で迷いやすい動作を先に洗い出し、代替策を決めておくと安心感が作れます。 また、痛みや違和感が長引く場合は、原因を整理して評価し、必要なら治療方針を組み替える視点が欠かせません。 リペアセルクリニック大阪院では、術後の痛みが残るケースも含め、状態評価と選択肢の整理を重視し、必要に応じて再生医療の可能性も含めて相談を受け付けています。 「退院後の生活が思うように整わない」と感じる場合は、我慢を続ける前に一度ご相談ください。 リペアセルクリニック大阪院の特徴 内容 評価の視点 疼痛部位の切り分け、歩行・動作の負荷評価、併発要因の確認 提案の方向性 保存的ケアの最適化、生活動作の調整、必要時の治療選択肢の比較 サポートの考え方 生活設計と再発予防の両立、長期の負担軽減を意識した案内 【相談時に整理しておくと役立つこと】 いつから、どの動作で痛むか(歩行・立ち座り・寝返りなど) 痛みの場所(鼠径部、外側、お尻、太ももなど) リハビリ内容と、増やしたら悪化する負荷 画像検査や血液検査の結果があるか 同じ「術後の痛み」に見えても、原因が違えば対策も変わります。 症状の出方を言語化しておくと、診察での確認がスムーズになります。 治療は一つに決め打ちせず、現状に合う手段を比較して判断することが大切です。
2025.12.26 -
- 変形性股関節症
- ひざ関節
- 再生治療
膝のヒアルロン酸注射をしたのに、思ったほど良くならないとお悩みの方もいらっしゃるかと思います。 痛みが続くと、仕事や家事の段取りまで狂ってしまい、「このまま悪化したらどうしよう」と焦ってしまう原因にもなります。 そこで本記事では、膝のヒアルロン酸注射が失敗と感じる理由を整理し、効かない原因と次の選択肢までをわかりやすく解説。 ヒアルロン酸注射以外の選択肢についても、紹介しているので、ぜひ参考にしてみてください。 結論|失敗の多くは「適応・病期・期待値のズレ」と「一時的な反応」 「失敗」と感じる背景の多くは、治療の向き不向きや病気の進み具合、期待していた改善のイメージにズレがあることに加えて、注射直後の一時的な反応が重なって起こります。 【失敗と感じる背景】 適応が合っていない(原因が別にある) 病期が進んでいて効果が出にくい 期待値が高すぎて「効いたのに失敗」と感じる 注射後の痛み・腫れなどの一時的な反応で不安が増す ヒアルロン酸注射は、合う人には助けになる一方で、万人に同じ結果が出る治療ではありません。 さらに、注射は「痛みがゼロになる魔法」ではなく、日常動作が少し楽になる程度が目標になることもあります。 つまり、「失敗かどうか」は感覚だけで決めるより、原因と病期を整理して判断するほうが納得しやすいのです。 まずは、よく起こるパターンを知り、いまの状況がどれに当てはまるかを確認しましょう。 ヒアルロン酸注射とは?効果の位置づけと限界(知っておくべき前提) ヒアルロン酸注射は、関節の動きを滑らかにする性質を期待して膝関節内に注入する治療で、痛みの軽減や動かしやすさの改善を目的に行われます。 目的:痛みの軽減、動作の負担軽減、生活の維持 得意:軽〜中等度の痛みで「動くとつらい」タイプ 苦手:変形が強い、炎症が強い、原因が半月板や筋力低下中心 注意:効果の感じ方に個人差がある 実際、学会の診療指針では、膝の変形性関節症に対するヒアルロン酸注射は「 routine( routine use )としては推奨しない」とする記載もあり、効果に限界がある点は前提として知っておく必要があります。 参照:AAOS Clinical Practice Guideline “Management of Osteoarthritis of the Knee (Non-Arthroplasty)” (2021) 一方で、「合う人には一定の痛み軽減を感じることがある」といった臨床的な実感もあり、治療の価値がゼロという意味ではありません。 参照:AAOS OrthoInfo “Viscosupplementation for Knee Arthritis” 大切なのは、注射の役割を「痛みを和らげて動ける状態を作り、運動療法や体重管理につなげる補助」と捉えることです。 この前提があるだけで、「効かない=失敗」と短絡的に決めつけにくくなります。 「失敗」と感じやすいパターン ヒアルロン酸注射を「失敗」と感じる場面には共通点があるため、まずは代表的なパターンを先に押さえると整理がしやすくなります。 注射しても効果が出ない 一時的に痛み・腫れが増えた 期待していた改善と違った 同じ「効かない」に見えても、原因は「病期」なのか「別の病気」なのかで対応が変わります。 また、注射後の反応は一過性のこともあり、タイミングの問題で不安が増幅している場合もあります。 自分がどのパターンに近いかを確認すると、次に何をすべきかが見えやすくなります。 注射しても効果が出ない 効果が出ないと感じる場合は、そもそも痛みの主因が注射の得意領域ではない可能性があります。 【効果が出ない原因】 変形が進んでいて、関節の構造変化が強い 膝以外(股関節・腰)由来の痛みが混ざっている 半月板や靱帯、滑膜炎など別要因が主役になっている 筋力低下や歩き方の癖で負荷が集中している 「注射したのに変わらない」と焦るときほど、痛みの出方(階段がつらいのか、立ち上がりがつらいのか)を具体的に振り返ることが役立ちます。 たとえば、歩き始めだけ痛いタイプと、歩くほど痛いタイプでは、関与する要素が変わることがあります。 また、注射は“今ある痛み”を薄める補助であり、根本の負荷(筋力・体重・動作)を放置すると手応えが出にくいこともあります。 改善が乏しいときは「同じ注射を続けるか」ではなく、「原因を再評価するか」を主軸に据えるほうが納得しやすいです。 一時的に痛み・腫れが増えた 注射後に痛み・腫れが増えたとしても、それだけで危険とは限らず、数日で落ち着く一時的な反応のことがあります。 注射後には一時的な痛みや腫れが出ることがあるため、強い運動は1〜2日避けることが推奨されます。 また、少数ですが強い腫れと痛みを伴う注射後反応が起こり得ることも説明されており、つらい場合は医療機関での対応が必要です。 参照:Cleveland Clinic “Knee Gel Injections (Viscosupplementation)” 痛みが増えたときは「我慢する」よりも、「いつから」「どれくらい」「熱感はあるか」をメモして相談すると話が早く進みます。 不安な反応ほど、自己判断で放置せず早めに確認することが結果的に安心につながります。 期待していた改善と違った 期待していた改善と違ったと感じるときは、注射に求めていたゴールが「治る」になっていた可能性があります。 膝の痛みは、炎症・変形・筋力・体重・動作の癖が絡み合って出ることが多く、「注射だけ」で全部を片づけるのは現実的に難しい場面があります。 そのため、医師と「何ができるようになれば成功か」を先に共有しておくと、治療の評価がブレにくくなります。 たとえば「夜間痛が減る」「買い物が最後まで歩ける」など、生活目線の目標があると判断しやすいです。 期待値の調整は妥協ではなく、次の手を最短で選ぶための準備だと考えると前向きになれます。 ヒアルロン酸注射が効かない主な原因 ヒアルロン酸注射が「効かない」原因を改善するには、「病期」「併存症」「生活要因」に分けて考えるのが近道です。 変形が進んでいる・炎症が強いなど病期の影響 併存症(半月板・筋力低下・肥満など)に原因がある 注射だけに頼り、運動療法・体重管理が不足している 同じヒアルロン酸注射でも、効きやすい条件と効きにくい条件があるため、まずは当てはめてみましょう。 ここを押さえると「続けるべきか」「別の治療に切り替えるか」の判断がしやすくなります。 変形が進んでいる・炎症が強いなど病期の影響 病期の影響で効きにくい場合は、関節の構造変化が強く、注射のサポートだけでは追いつかない状態になっていることがあります。 【変形が進んでいる・炎症が強いなど病期の影響】 骨の変形が強く、関節の隙間が狭い 炎症が強く、水がたまりやすい(腫れや熱感が出やすい) 動かすたびに痛みが出て、筋力が落ちやすい 痛みのために活動量が減り、さらに悪循環になる この段階では、注射で少し楽になっても「すぐ戻る」と感じやすく、失敗の印象につながりがちです。 ただし、病期が進んでいても、痛みを抑えながら運動療法に入れれば生活が整うケースはあります。 大切なのは、画像や診察所見と日常の困りごとをセットで評価し、いまの治療が目的に合っているかを確認することです。 「効かない理由が病期なら、次に何を足すべきか」が見えやすくなります。 併存症(半月板・筋力低下・肥満など)に原因がある 併存症が主因の場合は、関節内への注射だけでは痛みの根っこに届かず、結果として「効かない」状態になりやすいです。 【併存症の例】 半月板由来の痛み(ひっかかり感、動作で鋭い痛み) 太ももの筋力低下(膝が支えられず負荷が集中) 体重増加(歩くたびの負担が積み上がる) 股関節・足首の硬さ(膝に代償が起きる) たとえば筋力低下が進んでいると、痛みが少し下がっても「膝が不安定で怖い」という別の困りごとが残ります。 また、体重や歩き方の問題が大きいと、注射で関節内の環境を整えても負荷が上回ってしまいます。 この場合は「注射をやめる」ではなく、「注射に何を組み合わせるか」を考えるほうが合理的です。 原因が複数あるほど、治療も“組み立て”が必要になります。 注射だけに頼り、運動療法・体重管理が不足している 運動療法・体重管理が不足すると、注射の効果が出ても生活の中で上書きされやすく、結局「変わらない」状態に戻りやすいです。 【おすすめのトレーニング】 太もも前(大腿四頭筋)やお尻の筋力トレーニング 膝に優しい有酸素運動(自転車、水中歩行など) 痛みが出にくいフォームの練習(立ち上がり・階段) 食事と活動量の見直しによる体重コントロール 注射は「動ける時間」を作る補助になり得るため、そのタイミングで運動に入れるかどうかが差になります。 逆に、痛みが怖くて動かない期間が長いと、筋力が落ちて膝の負担が増え、注射の実感が薄れやすいです。 「注射+生活の整え方」をセットで考えると、失敗感は減らしやすくなります。 注射後に「危険かもしれない」サイン(受診目安) 注射後の違和感はよくありますが、以下の受診の目安になるサインを知っておくと、必要以上に悩まずに済みます。 腫れが強く、日ごとに悪化する 熱感がはっきりして、赤みが広がる 発熱を伴う、全身状態が悪い 体重をかけられないほどの痛みが続く 痛みや腫れが「時間とともに軽快せず」むしろ増す 関節注射はまれに感染リスクがあるため、異常な腫れや熱感がある場合は放置せず相談することが大切です。 また、痛みや腫れが続く・悪化する場合は医療者に連絡することが推奨されます。 「様子見でよい反応」と「早めに確認したい反応」を分けておくと、治療を続けるかどうかの判断もしやすくなります。 不安が強いときほど、遠慮せず受診の目安を医療機関に確認してください。 失敗を減らすためにできること(続け方・併用策) 「失敗」を減らす最も現実的な方法は、以下のように続け方・併用策を最初から設計しておくことです。 「何ができるようになれば成功か」を医師と共有する 注射の効果判定のタイミングを決めておく(例:数週間単位) 運動療法(筋トレ・有酸素)を同時に開始する 体重・歩き方・靴など、日常の負荷を下げる工夫をする 注射を受ける前に「どのくらいの改善を、どの期間で見るか」を決めておくと、期待値のズレが起こりにくくなります。 また、運動は万能ではありませんが、膝を支える筋肉を戻すことは多くの人に共通して重要です。 体重や生活動作の癖は、短期で変わりにくい一方で、長期の痛みには大きく影響します。 だからこそ、注射を“単独イベント”にせず、「膝を守る習慣の開始点」にする意識が役立ちます。 改善しない場合の治療選択肢 ヒアルロン酸注射で改善が乏しい場合でも、治療選択肢は一つではありません。 【おすすめの治療法方法】 運動療法・理学療法(フォーム修正、筋力強化) 減量や生活指導(負荷を下げる) 装具(サポーター、足底板) 内服・外用の鎮痛薬(体質や併存症に配慮して調整) 症状が強い場合は手術を含む検討(病期に応じて) ガイドラインでは、運動や体重減少が痛み・機能の改善に推奨されており、土台としての価値が高いことが示されています。 参照:AAOS Clinical Practice Guideline “Management of Osteoarthritis of the Knee (Non-Arthroplasty)” 「注射が合わない=もう手詰まり」ではなく、原因に合わせて組み替える余地が残っていることがほとんどです。 特に、半月板や筋力、体重などの要素が大きい場合は、組み合わせ治療で納得できるラインまで改善することもあります。 痛みが長引くほど生活の質が落ちやすいので、早めに次の一手を相談できる体制が重要です。 まとめ|「失敗」の正体を分解して、次の一手を決めることが重要 膝のヒアルロン酸注射を「失敗」と感じるときは、適応・病期・期待値と注射後の反応を分けて考えると、状況が整理しやすくなります。 【記事のまとめ】 効かない理由は「注射が悪い」ではなく「条件の不一致」のことがある 注射後の痛み・腫れは一時的なこともあるが、危険サインは早めに確認する 注射は単独で完結させず、運動療法・体重管理とセットで考える 改善が乏しい場合も、治療は組み替え可能で選択肢は残る それでも「保存療法を続けているのに痛みが戻る」「生活を整えても限界がある」と感じる方もいるはずです。 そのような場合は、より根本に近いアプローチとして再生医療を含めた相談を検討する価値があります。 リペアセルクリニック大阪院では、慢性的な膝の痛みに対して、原因や生活背景まで踏まえたカウンセリングを重視し、治療の選択肢を整理したうえで提案しています。 「注射が合わなかったのかもしれない」と悩んでいる方こそ、いまの状態に合う次の一手を一緒に考えることが重要です。 リペアセルクリニック大阪院の特徴 内容 相談の進め方 症状の経過・生活で困る場面・これまでの治療歴を整理し、次の選択肢を比較しながら説明 重視するポイント 「何が痛みの主因か」を見立て、注射・運動・生活調整だけで足りない要素があるかを確認 提案の考え方 保存療法の継続が妥当か、段階を上げるべきかを、期待値とリスクの両面からすり合わせ フォローの視点 治療だけでなく、再発予防の観点から日常動作・負荷管理も含めて案内 「このまま同じ治療を続けてよいのか」「次に何を試すべきか」が曖昧なままだと、不安だけが積み重なってしまいます。 だからこそ、現状を評価し直し、選択肢を比較したうえで納得できる判断をすることが大切です。
2025.12.26 -
- ひざ関節
- 再生治療
膝が痛いときに病院へ行くべきか迷いながら、痛みを我慢している方も多くいらっしゃるかと思います。 歩き始めや階段の昇り降りで違和感があっても、「年齢のせいかもしれない」「少し休めば治るだろう」と様子を見る方は少なくありません。 しかし、膝の痛みは原因によっては放置することで悪化し、日常生活に大きな支障をきたすことがあります。 特に、痛みが続く場合や以前より強くなっている場合は、体からの重要なサインと捉える必要があります。 本記事では、膝が痛いときの受診目安や注意すべき症状、治療の考え方について詳しく解説します。 結論|膝の痛みは「続く・悪化する」なら病院へ 結論として、膝の痛みが続く、または悪化している場合は病院を受診すべきです。 一時的な痛みであれば、安静やセルフケアで改善することもあります。 しかし、数週間以上続く痛みや、動作のたびに繰り返す痛みは、関節内部の異常が関係している可能性があります。 早期に原因を把握することで、将来的な変形や慢性化を防ぐことにつながります。 膝の痛みはよくある症状?様子見してよいケースとは 膝の痛みは日常生活の中でも比較的よく起こる症状です。 特に、運動不足の状態で急に体を動かした場合や、長時間歩いた後などに違和感が出ることがあります。 以下のようなケースでは、すぐに病院へ行かず様子を見る選択が可能です。 運動後に軽い痛みが出たが、数日で改善している 腫れや熱感がなく、日常動作は問題なく行える 安静にすると痛みが和らぐ これらは筋肉疲労や一時的な負荷が原因であることが多いです。 ただし、同じ痛みを何度も繰り返す場合は、単なる疲労ではない可能性があります。 「様子見」が長引くことで、治療のタイミングを逃さないよう注意が必要です。 膝が痛いときに病院に行くべき症状 膝の痛みには、早めに医療機関を受診すべき明確なサインがあります。 痛みが長引いている・繰り返している 歩行や日常動作に支障が出ている 腫れ・熱感・引っかかりがある 以下で、それぞれの症状について具体的に解説します。 痛みが長引いている・繰り返している 膝の痛みが2週間以上続く・または何度も繰り返す場合は受診の目安です。 一時的に良くなっても、動くたびに再発する痛みは注意が必要です。 変形性膝関節症や半月板損傷など、進行性の疾患が隠れていることがあります。 これらは初期対応が遅れるほど、改善までに時間がかかります。 歩行や日常動作に支障が出ている 歩く、立ち上がる、階段を昇るといった動作で強い痛みが出る状態は要注意です。 日常動作に支障が出ている時点で、膝関節に相当な負担がかかっています。 痛みをかばう動きが続くと、腰や反対側の膝にも影響が及びます。 生活の質を保つためにも、早めの判断が重要です。 腫れ・熱感・引っかかりがある 膝に腫れや熱感、引っかかる感覚がある場合も、受診が勧められます。 これらは炎症や関節内部の損傷を示している可能性があります。 特にロッキングと呼ばれる動かしづらさがある場合、半月板損傷が疑われます。 早期の画像検査が重要です。 膝の痛みを放置するとどうなる? 膝の痛みを放置すると慢性化や変形のリスクがあります。 痛みをかばうことで姿勢や歩行バランスが崩れ、別の関節へ負担が波及します。 結果として、治療期間が長期化するケースも少なくありません。 「まだ大丈夫」と感じている時期こそ、判断が重要です。 膝が痛いときは何科を受診する? 膝の痛みは整形外科を受診するのが基本です。 整形外科では、骨・関節・靭帯・筋肉などを総合的に評価します。 原因に応じた検査や治療計画を立ててもらうことができます。 自己判断で施術を受ける前に、まず原因を明確にしましょう。 病院で行われる検査と一般的な治療 病院では、膝の痛みの原因を特定する検査が行われます。 レントゲン検査 MRI検査 触診・可動域検査 多くの場合、まずは薬物療法やリハビリといった保存療法が行われます。 症状の進行を抑えながら、日常生活への影響を減らすことが目的です。 ただし、保存療法で改善しないケースも存在します。 保存療法で改善しない場合の治療選択肢 保存療法を続けても膝の痛みが改善しない場合、次の選択肢を検討します。 近年注目されているのが、再生医療というアプローチです。 従来の対症療法とは異なり、損傷した組織そのものの回復を目指します。 リペアセルクリニック大阪院では、自己由来の細胞を用いた再生医療を提供しています。 薬や注射で改善しなかった方、手術に抵抗がある方にとって選択肢の一つとなります。 丁寧なカウンセリングを通じて、症状や生活背景に合わせた提案が行われます。 まとめ|膝の痛みは我慢せず早めの判断を 膝の痛みはよくある症状ですが、我慢を続けることで悪化するケースも少なくありません。 痛みが続く、生活に支障が出ている場合は、体からのサインと受け止めましょう。 早めに原因を知り、適切な対応を取ることが大切です。 リペアセルクリニック大阪院では、一人ひとりの悩みに寄り添い、将来を見据えた治療選択をサポートしています。 膝の痛みでお悩みの方は、我慢せずお気軽にご相談ください。
2025.12.26 -
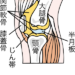
- ひざ関節
膝の裏に「ピキッ」とした痛みを感じて、原因や治療法について不安を抱えている方も多いのではないでしょうか。 症状悪化を招かないために早期に医療機関を受診し、原因の特定・適切な治療を受けることが重要です。 適切な治療を受けずに放置してしまうと、痛みによって階段の上り下りや歩行がつらくなり、日常生活に影響が出てしまう可能性も考えられます。 この記事では、膝の裏が「ピキッ」と痛いときに考えられる原因や対処法、治療法について詳しく解説します。 膝裏の「ピキッ」とした痛みにお悩みの方は、ぜひ最後まで読んで適切な対処法を見つけましょう。 また、現在リペアセルクリニックでは手術なしで根本的な改善が期待できる再生医療に関する情報をLINEで発信しております。 膝の痛みに対する治療選択肢として、膝関節の症状に関する改善症例も紹介しておりますので、ぜひ登録してください。 膝の裏を構成する組織とそれぞれの役割 膝の裏の痛みを理解するには、まず膝の裏にどのような組織があるのかを知ることが大切です。 以下の表で、主な組織とその役割を確認しましょう。 組織名 役割・特徴 半月板 ・膝関節の内部にあるC字型の軟骨 ・衝撃を吸収して膝への負荷を軽減する ・膝関節のスムーズな動きと安定を保つ 滑膜 ・関節を覆う薄い膜 ・潤滑油のような体液を分泌し関節の動きを保つ ・炎症を起こすと痛みや腫れの原因となる ハムストリングスの腱 ・太ももの裏にある筋肉群の腱 ・膝の裏を通りすねの骨につながる ・膝をスムーズに曲げる役割を持つ 腓腹筋の腱 ・ふくらはぎの後ろにある筋肉の腱 ・膝裏からヒラメ筋の腱と合流してアキレス腱に付着している ・膝の曲げ伸ばしやかかとを上げる動作に必要 これらの組織によって、膝関節のスムーズな動きと安定性を実現しています。 膝の裏が「ピキッ」と痛いときに考えられる原因 日常生活や運動をしているときに、膝の裏に「ピキッ」とした感覚とともに痛みが現れることがあります。 このような場合、主な原因として以下の5つが考えられます。 変形性膝関節症 半月板損傷 ベーカー嚢腫 深部静脈血栓症 腱や靭帯の損傷 これらの正しい知識を身につけて、適切な治療を選択しましょう。 変形性膝関節症 変形性膝関節症は膝関節の軟骨がすり減ることで、関節が変形したり骨同士がぶつかって痛みが生じる疾患です。 膝の曲げ伸ばしのときに「ピキッ」とした痛みをはじめとして、以下のような症状が見られます。 膝を動かすときに「ピキッ」とした痛みや違和感が現れる 進行すると階段の上り下りや正座が困難になる 朝起きたときに膝のこわばりを感じることもある 症状が進行すると激痛によって歩行困難になるなど、日常生活に支障をきたすため、早めの対処が大切です。 半月板損傷 半月板損傷は、膝にねじれや強い衝撃が加わることで、膝関節内の半月板に亀裂が入ったり断裂したりする状態です。 とくに損傷部位が半月板の後方にある場合、膝の裏に「ピキッ」とした鋭い痛みを感じます。 スポーツや日常動作で膝をねじったときに発症しやすい 膝の裏に「ピキッ」とした鋭い痛みが走る 痛みや腫れのほかに、関節が引っかかるような感覚が現れる 膝の曲げ伸ばしがしづらくなることもある 放置すると症状が悪化する可能性や変形性膝関節症につながる可能性があるため、痛みを感じたら早めに受診しましょう。 ベーカー嚢腫 ベーカー嚢腫とは、膝関節にある袋が腫れて嚢腫を形成する疾患です。 膝の裏に「ピキッ」とした痛みと大きな腫れが現れることがあります。 関節炎や半月板損傷などに伴って現れることが多い 膝の裏に痛みだけでなく大きな腫れが現れる 膝を曲げたときに「ピキッ」とした痛みや圧迫感を感じる 腫れが大きくなると膝の動きが制限されるため、注意が必要です。 深部静脈血栓症 深部静脈血栓症とは、血管の内部に血の塊ができる疾患です。 血栓が膝の裏の血管にできると、血流が妨げられ「ピキッ」とした鋭い痛みが生じます。 長時間同じ姿勢でいることで発症リスクが高まる 膝の裏に「ピキッ」とした鋭い痛みが突然現れる 腫れや熱感を伴うこともある 血栓が臓器や脳にまで移動すると命に関わる危険がある 命に関わる疾患のため、疑わしい症状があれば早急に医療機関を受診してください。 腱や靭帯の損傷 ハムストリングスや腓腹筋などの腱に大きな力や過度のストレスが加わると、腱が損傷し「ピキッ」とした鋭い痛みを感じます。 運動のしすぎや急な方向転換、膝のねじれなどが原因 瞬間的に「ピキッ」とした鋭い痛みが走る 重症の場合は歩行が困難になることもある 無理に動かすと悪化するため、痛みを感じたらすぐに安静にしましょう。 膝の裏が「ピキッ」と痛いときに医療機関を受診する目安 膝の裏に痛みを感じたときに以下のような症状がある場合には、早めに整形外科を受診することをおすすめします。 安静にしていても痛みが続く 膝の裏に大きな腫れや熱感がある 膝の曲げ伸ばしができない、または極端に制限される 痛みが日に日に強くなっている 歩行が困難になっている 数日たっても痛みが改善しない 膝に力が入らない 膝の裏に異常な膨らみやしこりを感じる 痛みの原因に心当たりがない場合や、適切な対処法が分からない場合には、自己判断せず専門医に診てもらうことが大切です。 早期に受診することで、適切な治療を受けられ、早期回復を目指すことができます。 膝の裏が「ピキッ」と痛いときの対処法・注意点 膝の裏に「ピキッ」とした痛みを感じたときの対処法を解説します。 以下の3つの対処法を押さえておきましょう。 膝の負担を避けて安静にする ストレッチやマッサージ テーピングやサポーターの活用 痛みの原因や状態によって適切な対処法は異なります。 無理をせず自分の体の状態に合わせて実践してください。 膝の負担を避けて安静にする 膝の裏に痛みを感じたら、まずは無理に動かさず、安静を保つことが大切です。 膝に負担をかけすぎると、痛みが悪化する可能性があるため、症状が治まるまでは運動などは避けてください。 また、急性の痛みや腫れが見られる場合にはアイシングが効果的です。 氷嚢やタオルで包んだ保冷剤を15~20分を目安に患部に当てることで、血管が収縮し、炎症の悪化を抑えて痛みを軽減できる可能性があります。 ストレッチやマッサージ 軽いストレッチで筋肉を伸ばし、緊張を和らげることで痛みを緩和できる可能性があります。 膝裏の痛みに対しては、以下のストレッチがおすすめです。 ストレッチをする際の注意点として、無理に引っ張ったり、痛みを感じるまで伸ばしたりするのは避けてください。 また、痛みを感じたときにはすぐにストレッチを中止し、かかりつけの医師に相談しましょう。 テーピングやサポーターの活用 膝の裏が痛いときには、テーピングやサポーターの使用も有効です。 膝の安定性を高めることで無理な動きを制限したり負担を減らしたりすると、痛みの軽減に役立ちます。 とくにテーピングは知識が必要になるため、最初は医師に相談して使用しましょう。 膝の裏が「ピキッ」と痛いときの主な治療法 膝の裏に「ピキッ」とした痛みが現れたときの治療法には、以下の2つがあります。 保存療法 手術療法 それぞれの特徴を理解して、医師と相談しながら適切な治療法を選択しましょう。 保存療法 保存療法とは外科手術を行わない治療法で、主に軽度から中程度の痛みや炎症を抑えるために選択されます。 検査の結果、骨や関節、腱などの組織に大きな損傷が見られない場合の基本的な治療法です。 具体的なアプローチとしては、鎮痛剤の処方やヒアルロン酸の関節内注射、テーピングによる関節の固定などが挙げられます。 また、筋肉の強化や柔軟性の向上を目的としたリハビリや理学療法も保存療法の一種です。 リハビリと理学療法を行うことで関節を安定化させ、痛みの軽減と症状の再発を防ぎます。 手術療法 保存療法で効果が見られない場合や、疾患がある程度進行し重症化している場合には、手術療法が検討されます。 外科手術によって損傷した組織を修復したり、人工関節と損傷した関節を取り替えることで、本来の機能を取り戻します。 手術療法は根本的な改善が期待できる一方で、保存療法と比べると患者さまにかかる身体的負担が大きく、入院期間も長期にわたることが多いため、慎重に判断しなければなりません。 医師と十分に相談し、メリットとデメリットを理解したうえで治療法を選択することが大切です。 膝の裏の「ピキッ」とした痛みには再生医療をご検討ください 膝の裏に「ピキッ」とした痛みを感じたときは、まずは安静にして適切な対処を行うことが大切です。 症状が続く場合や悪化する場合には、早めに医療機関を受診して正確な診断を受けましょう。 治療法には保存療法と手術療法の他に、再生医療という新しい選択肢もあります。 再生医療とは、患者さま自身の幹細胞や血液を用いて、身体の自然治癒力を高めることで、損傷した組織の再生・修復を促す治療法です。 自己細胞を使うため拒絶反応やアレルギーなどの副作用リスクが少なく、手術や入院も不要です。 以下の動画では、当院の再生医療によって変形性膝関節症の痛みが改善した症例を紹介しているため、併せてご覧ください。 「再生医療について詳しく知りたい」という方は、ぜひ当院リペアセルクリニックにご相談ください。
2025.11.28 -
- 半月板損傷
- ひざ関節
「半月板損傷を早く治す方法は?」 スポーツ中の怪我や日常生活のふとした動作で「半月板損傷」が起こり、早く治す方法を探している方も多いのではないでしょうか。 結論、半月板損傷の早期改善を目指すなら、損傷の状態に合わせた「適切な治療法の選択」と「早期からのリハビリ」が重要となります。 半月板は血流が乏しく自然治癒しにくい組織であるため、ただ安静にしているだけでは、かえって膝周辺の筋力が落ちて回復が遅れることも考えられます。 本記事では、半月板損傷を早く治す方法として、3つの治療法と効果的なリハビリテーションについて解説します。 焦る気持ちを正しい行動に変え、日常生活やスポーツへの早期復帰を目指すためのガイドとしてお役立てください。 また、半月板損傷を一日でも早く治したい方は、再生医療による治療も選択肢の一つです。 再生医療とは、患者さまの細胞や血液を用いて、損傷した半月板の再生・修復を促すことで症状改善を目指す治療法です。 以下の動画では、当院リペアセルクリニックで再生医療の治療を受け、「治らない」と診断された半月板損傷が改善した症例を紹介しています。 https://youtu.be/9cTCpmWaqAI?si=CHGSPoytxAsqC3tx 「手術せずに半月板損傷を治したい」「再生医療について詳しく知りたい」という方は、ぜひ当院の無料カウンセリングにてご相談ください。 半月板損傷を早く治すために基本情報をチェック 半月板損傷を早く治すには「膝の中で何が起きているのか」を正しく理解し、状態に合わせた適切な対処を選択することが重要です。 早期回復への第一歩として、半月板損傷の基本情報を確認していきましょう。 半月板損傷の症状 半月板損傷の原因 以下では、半月板損傷の症状や原因についてそれぞれ詳しく解説します。 半月板損傷の症状 半月板損傷の症状は、膝の痛みに加えて膝の引っかかり感があったり、曲げ伸ばしができなくなったりする特徴があります。 具体的な症状の例は、以下のとおりです。 【半月板損傷の主な症状】 歩行時に膝が痛くなる 膝に引っかかり感がある(キャッチング) 膝の力が急に抜ける感覚がある 膝の曲げ伸ばしができなくなる(ロッキング) 膝に腫れや熱感がある 膝を動かすとパキパキ音が鳴る 半月板は膝関節のクッション役を担っているため、亀裂が入ったり、断裂した破片が関節に挟まったりするとスムーズな動きが妨げられてしまいます。 膝の曲げ伸ばしができなくなる「ロッキング」は、激しい痛みを伴い、歩行が困難になることもあるため、早急に医療機関を受診しましょう。 半月板損傷の原因 半月板損傷の原因は、スポーツなどの強い衝撃によって損傷する「外傷性」と、外傷以外の原因から損傷する「非外傷性」の2つに分かれます。 外傷性と非外傷性の特徴は、以下のとおりです。 原因 特徴 外傷性 ・スポーツ中の急激な方向転換などで膝をひねる動作 ・ジャンプの着地時などの衝撃 ・前十字靭帯損傷などと同時に起こるケースもある 非外傷性 ・加齢による半月板の水分量低下や摩耗によってもろくなる ・膝を深く曲げる、立ち上がるなどの日常的な動作がきっかけとなる 外傷性の半月板損傷は、サッカーやバスケットボール、バレーボールなどの膝をひねる動作や、強い衝撃が加わりやすいスポーツで発生しやすいです。 一方、非外傷性では、加齢によって半月板がもろくなることで、日常生活のささいな動作が半月板損傷のきっかけとなる場合があります。 半月板損傷を早く治す方法|主な治療法 半月板損傷を早く治すには、ご自身の膝の状態だけでなく、年齢や活動レベルに合った治療を受けることが重要です。 本章では、従来の保存療法や手術療法だけでなく、先端医療である再生医療について解説します。 保存療法 手術療法 再生医療 それぞれの治療法の特徴について詳しく確認していきましょう。 保存療法 保存療法は、手術をせずに痛みや炎症を抑え、膝の機能回復を目指す治療法です。 まずは痛みや炎症が落ち着くまで、膝の負担を避けて安静にし、徐々に膝周辺の筋力や柔軟性向上を目的としたリハビリテーションを行います。 強い痛みを伴う場合は、痛み止め(消炎鎮痛剤)や湿布などで痛みや炎症をコントロールする治療が実施されます。 また、ヒアルロン酸の関節内注射を行う場合があります。 保存療法は対症療法であり、手術を避けられるものの半月板損傷を根本的に治すための治療ではない点に注意しましょう。 手術療法 手術療法は、保存療法で症状が改善しない場合や、ロッキング(膝が動かない状態)などの重度な症状がある場合に検討されます。 手術には、大きく分けて以下の2種類があります。 手術法 詳細 半月板縫合術 ・損傷、または断裂した半月板を縫い合わせる ・半月板の機能を温存できる反面、治癒に時間がかかる 半月板切除術 ・損傷、または断裂した半月板を切除する ・術後の回復が比較的早い ・クッションが減るため、将来的な変形性関節症リスクが高まる 現在の手術療法は、膝に小さな穴を開けて内視鏡(関節鏡)を挿入して行うため、今までの手術に比べて体への負担は大幅に軽減されています。 しかし、術後の入院や中長期的なリハビリテーションが必須になる点には注意が必要です。 競技復帰を急ぐスポーツ選手などは、損傷の状態と復帰までの期間について理解したうえで手術を受けるか決めましょう。 再生医療 再生医療は、患者さまの細胞や血液を用いて、炎症抑制や損傷した半月板の再生・修復を促す治療法です。 「手術はしたくないが、保存療法だけでは痛みが取れない」という方にとって、手術・入院不要で受けられる選択肢として注目されています。 代表的な治療法は、以下のとおりです。 治療法 詳細 PRP療法 患者さま自身の血液から、組織修復を促す成分(多血小板血漿)を抽出し、膝に注射する。 幹細胞治療 脂肪などから幹細胞を採取・培養し、数を増やしてから膝関節内に投与する。 先端医療のため、公的保険が適用されず自由診療となるため費用は高額になりますが、手術を避けて半月板損傷の根本的な改善を目指せます。 半月板損傷の早期回復を目指すリハビリテーション内容 半月板損傷の早期回復の鍵は、患部の炎症を抑えつつ、膝周りの筋力と関節の動きを「痛みのない範囲で」維持・向上させることにあります。 本章では、半月板損傷の早期回復を目指すリハビリテーションについて解説します。 下半身の筋力トレーニング 膝関節の可動域訓練 有酸素運動 バランストレーニング 安静にしすぎると筋力が低下して膝への負担が増す悪循環に陥るため、医師や理学療法士の指導のもと、段階的にリハビリテーションを進めていくことが推奨されます。 それぞれの内容について、詳しく確認していきましょう。 下半身の筋力トレーニング 半月板損傷の早期回復・再発予防には、下半身(主に膝周辺)の筋力トレーニングが欠かせません。 膝の安定性を高めるための「大腿四頭筋(太ももの前の筋肉)」と「ハムストリングス(太ももの裏の筋肉)」を重点的に鍛えましょう。 初期段階では、体重をかけずに行う膝への負担が少ないトレーニングが効果的です。 【パテラセッティング】 仰向けに寝て、膝の下にタオルを置く タオルを潰すように膝を床に押し付ける 1セット10回を目安に行う 【レッグレイズ】 両脚を揃えて仰向けに寝る 両手を体の横に置き、両脚を90度まで上げる かかとが床につくギリギリまでゆっくりと両脚を落とす 1セット5〜10回を目安に行う 上記のような筋力トレーニングをできる限り、毎日継続しましょう。 しかし、膝の痛みや違和感がある場合は、トレーニングを中止して安静にすることを優先してください。 膝関節の可動域訓練 半月板損傷の早期回復・再発予防のためにも膝関節の可動域訓練を行い、膝の柔軟性を向上・維持することが重要です。 痛みや腫れの影響で膝を動かさない状態が続くと、膝周辺の筋肉が硬くなり、動きが制限されやすくなってしまいます。 以下の可動域訓練を実践し、膝関節の柔軟性を向上させましょう。 【ヒールスライド】 膝を伸ばした状態で仰向けに寝る かかとを滑らせてお尻に近づけるように膝をゆっくり曲げる 元の位置に戻すように膝をゆっくり伸ばす 1セット10回を目安に行う お風呂上がりなど、体が温まって筋肉が緩んでいるタイミングで行うと、よりスムーズに動かせるでしょう。 膝を曲げ伸ばしする際に、膝が内側に入らないように真っ直ぐ動かすことが重要です。 有酸素運動 有酸素運動によって、全身の血行を良くして組織の修復を促すことで半月板損傷の早期改善につながります。 ジョギングなどの地面からの衝撃がある運動は半月板へのダメージが大きいため、膝への負担が少ない種目から始めましょう。 【膝に負担の少ない有酸素運動】 エアロバイク 水中ウォーキング 有酸素運動によって心肺機能を維持することは、スポーツ復帰後のパフォーマンス低下を防ぐ上でも大きなメリットとなります。 また、体重増加による膝への負担増加を防げるため、再発予防にも効果的です。 バランストレーニング 半月板損傷のリハビリテーションでは、膝関節を安定させ、歩行能力を改善するためのバランストレーニングも重要です。 【おすすめのバランストレーニング】 片足立ち バランスボードの活用 バランスディスクの活用 怪我をした後は、無意識のうちに患部をかばった歩き方になり、バランス能力が低下していることが多いため、再発予防の観点からも必要なトレーニングです。 バランストレーニングをする際は、短時間かつ安定した場所から始め、慣れてきたら時間や難易度を上げましょう。 半月板損傷を早く治す方法についてよくある質問 本章では、半月板損傷を早く治す方法についてよくある質問について回答します。 半月板損傷を早く治す食べ物はある? 半月板損傷でやってはいけないことは? 回復を早めるためには、リハビリ以外の時間である「日常生活」の過ごし方も非常に重要です。 それぞれ詳しく確認していきましょう。 半月板損傷を早く治す食べ物はある? 食べただけで半月板が再生するような「特効薬」となる食材はありませんが、組織の修復材料となる栄養素を積極的に摂ることは回復を後押しします。 以下の栄養素を意識して、バランスの取れた食事を心がけましょう。 積極的に摂りたい栄養素 主な食材 主な役割 タンパク質 肉、魚、大豆製品、卵 など 筋肉や靭帯、軟骨のベースとなる重要な栄養素 ビタミンC ピーマン、ブロッコリー、柑橘類 など 関節組織の主成分であるコラーゲンの生成を助ける ビタミンB群 豚肉、レバー、玄米 など 代謝を促し、神経の働きを正常に保つのに役立つ コラーゲンやグルコサミンなどのサプリメントも販売されていますが、あくまで補助的なものと考え、まずは毎日の食事を整えることが先決です。 半月板損傷でやってはいけないことは? 半月板損傷でやってはいけないことは、以下のとおりです。 痛みを我慢して歩行や運動の継続 膝を深く曲げる動作 自己流のストレッチやマッサージ 肥満・急激な体重増加 不適切なサポーターの装着 上記のように膝を深く曲げたり、体重をかけた状態でひねったりする動作は、損傷部分を広げてしまう危険性が高いため厳禁です。 「痛くないから大丈夫」と油断してこれらの動作を行うと、症状の悪化や長引く原因となります。 日常生活の中で「膝への負担」を減らす工夫をすることが、半月板損傷の早期改善を目指すうえで重要なポイントです。 半月板損傷を早く治すには手術不要の再生医療をご検討ください 膝の状態、年齢、活動レベルに合った治療を受けることが、結果的に半月板損傷の早期改善につながります。 まずは、安静・薬物療法・リハビリテーションなどの「保存療法」によって半月板を温存して、症状の改善を目指すことが一般的です。 従来の治療では、保存療法を3〜6ヶ月継続しても改善しない場合や、ロッキング(膝が動かせなくなる)などの重症例では、手術療法が検討されていました。 しかし、近年の治療では、半月板損傷を手術せずに根本的な改善を目指せる再生医療が注目されています。 再生医療とは、患者さまの細胞や血液を用いて、損傷した半月板の再生・修復を促すことで症状改善を目指す治療法です。 以下のページでは、当院リペアセルクリニックで再生医療の治療を受け、半月板損傷の痛みレベルが改善した症例を紹介しています。 >半月板損傷の痛み改善で手術を回避した症例(60代女性)はこちら 「手術せずに半月板損傷を治したい」「再生医療について詳しく知りたい」という方は、ぜひ当院の無料カウンセリングにてご相談ください。
2025.11.28 -
- 腰
- ひざ関節
- 股関節
- 再生治療
「階段を上がるときだけ膝が痛い」「下りでズキッとする」といった症状は日常生活の中で多くの人が経験しやすい悩みのひとつです。 平地では痛みがなくても、階段だけ痛む場合は、膝関節の特定の場所に負担が集中している可能性があります。 階段での膝の痛みは、関節の変化や筋力低下、姿勢のクセなど、放置すると悪化しやすい要因が隠れていることもあります。 そこで本記事では階段で痛む理由、セルフケアの方法、受診の目安にくわえ、後半では再生医療という新しい選択肢についても解説します。 階段で膝が痛くなる主な原因 階段で膝が痛い場合は、関節の変化・軟骨の摩耗・筋力不足など複数の要因が重なっていることが多いです。 階段では平地歩行に比べて膝への負荷が大きく、体重のおよそ3〜6倍が膝にかかるといわれています。 そのため、関節が弱っている場合や筋力が低下していると、階段の上り下りで痛みが出やすくなります。 下記では、それぞれの原因について詳しく解説します。 変形性膝関節症 階段で膝が痛む代表的な原因が「変形性膝関節症」です。 軟骨の摩耗や関節の炎症によって、膝の内側に痛みを感じることが多く、特に階段の上り下りで症状が現れやすいのが特徴です。 初期段階では「動き始めの痛み」から始まり、進行するにつれて日常動作に影響が出てきます。 早期に気づくことで対策しやすいため、階段で違和感が続く場合は注意が必要です。 膝蓋大腿関節症 階段で膝の前側が痛む場合は「膝蓋大腿関節症」の可能性があります。 膝のお皿(膝蓋骨)と太ももの骨(大腿骨)の間に負担がかかることで起こる痛みで、階段の上り下り・しゃがむ動作で症状が出やすいのが特徴です。 スポーツだけでなく、日常生活でも発症することがあります。 太もも前側(大腿四頭筋)が硬い・弱い場合に負担が集中し、痛みにつながることがあります。 筋力低下・体重増加・姿勢のクセによる負担増大 筋力低下や姿勢のクセは、階段での膝痛を悪化させる大きな要因です。 階段では膝だけでなく太ももの筋肉が大きく関わるため、筋力不足や体幹の不安定さによって負担が偏ります。 また、O脚や猫背など姿勢の乱れがあると、膝の一部に集中的に力がかかり、痛みにつながります。 筋力や姿勢は日常ケアで改善しやすい部分でもあるため、気づいたタイミングで早めに見直すことが大切です。 「階段で膝が痛い」はどんな状態?よくある症状パターン 階段で膝が痛い場合は、関節のどこに負担がかかっているかによって痛み方が変わります。 階段は平地より膝への負荷が大きく、膝関節の前側・内側・外側のどこにトラブルが生じているかで「痛む瞬間」「痛む方向」が異なります。 自分がどのタイプに当てはまるか把握することで、原因の絞り込みやセルフケアの方向性が見えやすくなります。 とくに「上りで膝前側が痛い」「下りで内側が痛い」というケースは非常に多く、変形性膝関節症や膝蓋大腿関節の負担が関わっていることがあります。 また、朝だけ痛い・動き始めだけ痛いという場合は、関節のこわばりや筋肉の硬さが背景にあるケースも。 症状の傾向を知ることで、次の章で紹介するセルフチェックや医療機関の受診判断がしやすくなります。 病院に行くべき?セルフチェックと受診の目安 階段での膝痛が続く場合は、セルフチェックで状態を確認し、必要に応じて医療機関を受診することが大切です。 軽い痛みや一時的な違和感であればセルフケアで落ち着くこともありますが、強い痛みが続く場合や症状に特徴がある場合は、関節のトラブルが隠れている可能性があります。 無理に我慢すると悪化することもあるため、早めの判断が重要です。 上記のいくつかが当てはまる場合、膝関節に負担がかかっているサインの可能性があります。 続いて「どのような状態なら病院へ行くべきか」の目安をまとめます。 階段での膝痛は、初期のうちに対処すれば悪化を防ぎやすいケースが多くあります。 違和感の段階でチェックすることが、次のステップで紹介するセルフケアや治療法を選ぶうえでも役立ちます。 今日からできる!階段の膝痛をやわらげるセルフケア 階段での膝痛は、筋肉のケア・負担を減らす生活調整・サポートグッズの活用でやわらぐことがあります。 膝は日常的に使う関節のため、負担が重なりやすい部位です。 階段で痛みが出る場合、太ももの筋肉の硬さ・筋力不足・使い方のクセが関わっていることが多く、日々のセルフケアで負担を減らせるケースもあります。 ストレッチで筋肉をほぐすと膝の動きがスムーズになりやすく、体重が乗る瞬間の負担が軽減されることがあります。 サポーターは膝周りの安定性を高めるため、階段の痛みが強い時期や外出が多い日に活用すると安心です。 ただし、長時間の使用は筋力低下につながるため、必要なタイミングだけ使うのが望ましいとされています。 セルフケアで一時的に楽になることもありますが、痛みが続く・悪化する場合は他の原因が隠れていることがあるため、医療機関での相談を検討してみてください。 一般的な治療法とその限界について 階段での膝痛は一般的な保存療法で改善が期待できることがありますが、慢性化している場合は限界が生じることもあります。 膝痛に対する基本的な治療は、炎症を抑える・筋肉を整える・関節への負担を減らすという「保存療法」が中心です。 これらは多くの症状に対して有効とされていますが、関節の変化が進んでいる場合や痛みが長期化している場合には、改善に時間がかかったり効果が実感しにくいケースもあります。 これらの方法は症状をやわらげるうえで大切ですが、次のような課題が残ることがあります。 保存療法は大切な治療の基本ですが、「痛みが戻りやすい」「階段がつらい状態が続く」といった悩みが残る方もいます。 そのような場合、従来の治療に加えて別の選択肢を知っておくことで、将来の不安が軽減されることがあります。 そこで近年注目されているのが、身体が本来持つ働きに着目した再生医療というアプローチです。次の章では、手術を避けたい方にも選ばれることがある再生医療について解説します。 「手術はできれば避けたい」方におすすめの膝の再生医療という選択肢 階段での膝痛が長引く場合、手術以外の選択肢として再生医療が相談されることがあります。 一般的な保存療法では「痛みが戻りやすい」「活動量を維持したいのに不安がある」という悩みが残ることがあります。 こうした背景から、近年は関節の働きに着目した再生医療が選択肢のひとつとして取り入れられています。 自分自身の体の働きに着目した治療であるため、「できるだけ手術は避けたい」「まだ仕事や趣味を続けたい」と考える方におすすめです。 「手術しかないのかもしれない」「このまま悪化したら不安」という方は、専門医に相談することで治療の幅が広がり、自分に合った方法を選びやすくなります。 階段の膝痛は「今のケア」と「将来を見据えた治療」の両方が大切 階段での膝痛は、日々のセルフケアと適切な治療選択を組み合わせることで負担を軽減しやすくなります。 階段だけで痛む膝は、関節の使い方・筋力・姿勢などさまざまな要因が重なって症状が現れています。 そのため、ストレッチや筋力ケアといった日常的な対策はもちろん、痛みが続く場合には専門医で状態を確認することが重要です。 さらに、一般的な治療だけで不安が残る方には、再生医療のような新しい選択肢について知っておくと、将来の見通しが立てやすくなることがあります。 膝の痛みは「そのうち良くなる」と思って放置すると、知らず知らずのうちに悪化し、階段や歩行がつらくなることもあります。 リペアセルクリニック大阪院では、一人ひとりの状態に合わせて選択肢を提案しているので、ぜひ無料カウンセリングを検討してみてください。 「階段の痛みが気になってきた」「将来歩けるか不安」と感じたら、今のケアとあわせて専門医へ相談することで、自分に合った最善の道を見つけやすくなります。
2025.11.28